日本癌治療学会,日本癌学会,日本臨床腫瘍学会(3学会合同作成)
がん診療と新型コロナウイルス感染症:医療従事者向けQ&A -改訂第3版-
2021年2月2日更新
はじめに
がん関連3学会(日本癌学会、日本癌治療学会、日本臨床腫瘍学会)合同連携委員会の、新型コロナウイルス(COVID-19)対策ワーキンググループ(WG)が、最新の知見を参考に医療従事者向けに情報を発信しております。まだまだエビデンスが乏しいところもありますが、日々の臨床の参考にしていただけると幸いです。尚、新たな知見、情報をもとに適宜更新されます。
1)がん患者がCOVID-19になると重症化しやすいですか?
がん特異的症例死亡率に関する現在入手可能な最も包括的なデータは、2020 年 2 月 28 日に発表された”Report of the WHO-China Joint Mission on Coronavirus Disease 2019 (COVID-19)”1)が挙げられます。 が挙げられます。 この報告書によると、中国では、2020 年 2 月 20 日時点で、がんを併存疾患とし、検査室で感染が確認された患者の症例死亡率は 7.6%と報告しています。これは、全体3.8%、併存疾患なし1.4%と比較して高く、心血管疾患13.2%、糖尿病9.2%、高血圧8.4%、慢性呼吸器疾患8.0%に匹敵します。
死亡率同様、人工呼吸器使用や集中治療室利用などのCOVID-19の増悪イベントは、非がん者と比べ、がんサバイバー、がん患者の何れでも高い事が報告されています2)。
1)どのような治療で免疫が落ちますか?
がん患者でも自然免疫は維持されていますが、骨髄抑制をもたらす化学療法などがウイルス感染、増悪化のリスクを増大します。実際の診療では、主治医が各治療薬の有益性と不利益に加え、流行時には来院によるSARS-CoV-2感染リスクも考慮し、病状の落ち着いている患者には治療の中断や受診間隔の延期も検討するべきと考えられます。
- ASCO:
ASCO Coronavirus Resources | ASCO
- ESMO:
https://www.esmo.org/for-patients/patient-guides/cancer-care-during-the-covid-19-pandemic
- NHS England:
Coronavirus (COVID-19) - NHS (www.nhs.uk)
- 日本臨床腫瘍学会:
https://www.jsmo.or.jp/news/coronavirus-information_medical.html
[解説]
ウイルスに対する免疫には全ての細胞が持っている自然免疫といわゆる免疫細胞による獲得免疫の2種類があります。このうち自然免疫についてはがん患者でもあまり落ちないと考えられています。これまでに、がん患者におけるリスク評価に関して500を超える論文が発表されています。がん患者はSARS-CoV-2に感染しやすいこと、より重症化しやすくCOVID-19による死亡率も高いことが示されています。いずれの報告も症例数が少なく、層別化は十分ではありませんが、Albert Einstein College of Medicineのがん患者218例の予後解析がCancer Discoveryに報告されています。全体の死亡率は28%(61/218)と、同地域の非がん患者(6%, 6182/104185)と比べて有意に高く、特に肺がん(55%, 6/11)と血液悪性腫瘍患者(37%, 20/54)で高いことが報告されています。また、リスクが高いのは単に免疫力だけでなく、肺がんで喫煙者が多く喫煙によるACE2の発現増加なども原因として推定されています。逆に前立腺がんなどで抗アンドロジェン療法を受けている患者ではTMPRSS2の発現抑制などを介して、感染や重症化リスクが下がる可能性も示唆されています。
https://pubmed.ncbi.nlm.nih.gov/32357994 ![]()
https://pubmed.ncbi.nlm.nih.gov/33049215/ ![]()
2)重症化に免疫は関与しているのでしょうか?
ウイルス感染を受けた細胞から分泌されたインターフェロンなどにより免疫細胞が活性化し様々なサイトカインを介して獲得免疫が構築されます。重症化した若年者などからウイルスRNAを認識する自然免疫系の受容体Toll-like receptor, TLR7に変異がある人が見つかっており、抗SARS-CoV-2免疫における重要性が明らかになっています。
サイトカインが過剰に分泌されるとサイトカインストームと呼ばれる状態になり、活性化した免疫細胞が正常な細胞にもダメージを与えるようになりCOVID-19の重症化に関与しているとの説が有力です。なぜサイトカインストームが起きるかはよく分かっていませんが、主要な炎症性サイトカインであるIL-6の血中濃度と肺炎の重症度との間に明確な関連があることが報告されています。さらに炎症に伴い、COVID-19関連凝固症候群(COVID-19-associated coagulopathy)と呼ばれる血栓症が多彩な合併症を引き起こし抗凝固療法が有効であることが示されてきています。
https://pubmed.ncbi.nlm.nih.gov/32706371/ ![]()
https://doi.org/10.3332/ecancer.2020.1022 ![]()
https://pubmed.ncbi.nlm.nih.gov/33038939/ ![]()
COVID-19 and its implications for thrombosis and anticoagulation - ScienceDirect ![]()
1) COVID-19流行期における内視鏡検査についてどうすべきでしょうか?
日本消化器内視鏡学会より消化器内視鏡診療におけるQ&Aが示されています。感染の収束が見通せない中では、内視鏡検査における感染リスクを最小限にし、内視鏡診療を提供していく必要があります。各地域における感染状況や緊急事態宣言の発出状況などを鑑みて、各施設の状況に応じた対応が推奨されています1)。 この中で、緊急事態宣言下でも内視鏡検査が延期できないケースとして、下記が挙げられています。
- 1) 消化管出血がある症例の内視鏡検査や、消化管出血が疑われる場合
- 2) 経口摂取に影響するような嚥下困難がある場合
- 3) 胆管炎や閉塞性黄疸、その他有症状の胆膵疾患等内視鏡を使用しての処置が必要な場合
- 4) 悪性疾患が強く疑われる場合
- 5) 化学療法や手術に先立って行うステージングのための検査としての消化器内視鏡検査
- 6) 内視鏡検査・治療によって、対応・管理方法が変わる可能性がある場合
- 7) 各施設の責任者が必要と判断した場合
気管支鏡検査も感染暴露の可能性が高く、COVID-19感染が否定できない症例で安易な検査を控えること、感染防止策の徹底が提言されています2)。
2) COVID-19流行期における放射線検査についてどうすべきでしょうか?
日本医学放射線学会より緊急ではない検査の延期、実施件数の減少が提言されています3)。がん患者では診療の過程で多くの放射線検査を要しますが、緊急度は個々の症例により異なるため、医師、患者のコンセンサスにより実施または延期を決定する必要があります。
3) がん患者の経過観察についてどうすべきでしょうか?
流行期には延期できる通院は、延期すべきと考えられます。治療後の定期的チェックで3~6か月毎に推奨されているケースなどでは、通常3か月ごとにしていたものを6か月後にする、といった対応を検討する必要があります4)。
4) がん検診や健診・人間ドックについてどうすべきでしょうか?
2020年5月26日に厚生労働省より発出された通達「新型コロナウイルス感染症に係る緊急事態宣言の解除を踏まえた各種健診等における対応について」(医政歯発0526第1号他)では、緊急事態宣言下の地域における各種健診について集団で実施するもの(いわゆる「3つの密」のある場で実施するもの)については実施の延期が提言されています。一方で、個別で実施するもの(「3つの密」を避けて実施するもの)については、感染拡大防止の観点を踏まえ検討し、各自治体において、実施機関等と相談しながら判断をする、とされています5)。
がん検診においても同様に、地域の感染状況を踏まえ、検診の実施を検討する必要があります。特に、感染リスクの高い検査を伴う消化器がん検診においては、日本消化器がん検診学会より下記の点に配慮して、感染拡大防止に努めることが推奨されています(詳細は学会HP参照)6)。
- 検診実施の延期を考慮すべき受診者について
- 検診に従事するスタッフについて配慮すべきこと
- 巡回バスなどによる胃X線検診の実施にあたって
- 胃内視鏡検診の感染防護策について
- 便潜血検査による大腸がん検診について
- 精密検査としての消化器内視鏡検査について
- 腹部超音波検診について
1)がん患者で検査に影響がでるのでしょうか?
がん患者でPCR検査や抗原検査に影響があるか、エビデンスはありません。ただし、血液系腫瘍や抗がん剤などの治療が免疫に影響を与える可能性があります。実際、COVID-19に対する抗体検査では、がん患者で抗体がつきにくかったとする報告が海外からなされており、注意が必要であると考えられます7)。
2)がん患者ではいつPCR検査を施行するのでしょうか?
がん患者は免疫抑制状態にあり、かつ多くのがんに対する治療が免疫状態に影響を与えます。がん患者はCOVID-19で生じる症状(発熱、咳、息切れなど)に注意する必要があります。
がん患者がいつ検査を受けるべきかについては、明確な基準はありません。一般的な指針は国、地域の医療体制で大きく異なりますが、厚生労働省はCOVID-19が心配な場合の相談、受診の目安として以下の症状を示しています
8)。
- 息苦しさ(呼吸困難)、強いだるさ(倦怠感)、高熱等の強い症状のいずれかがある場合
- 重症化しやすい方で、発熱や咳などの比較的軽い風邪の症状がある場合
- 上記以外の方で発熱や咳など比較的軽い風邪の症状が続く場合
重症化しやすい方には高齢者、糖尿病、心不全、呼吸器疾患(COPD等)等の基礎疾患がある方や透析を受けている方、免疫抑制剤や抗がん剤等を用いている方が含まれています。
この他に、海外の指針があります。(下記参照)
- WHO:
https://www.who.int/emergencies/diseases/novel-coronavirus-2019/technical-guidance/surveillance-and-case-definitions
- 米国CDCではこちらを推奨:
https://www.cdc.gov/coronavirus/2019-ncov/downloads/priority-testing-patients.pdf
- European Centre for Disease Prevention and Control:
https://www.ecdc.europa.eu/en/case-definition-and-european-surveillance-human-infection-novel-coronavirus-2019-ncov
3)どのような人がリスクになりますか?
(引用:ESMO)
確実なエビデンスが存在しないが下記はリスクと考えられます。
- 化学療法を受けている患者、または過去3か月間に化学療法を受けた患者
- 広範囲な放射線療法を受けている患者
- 過去6か月間に骨髄または幹細胞移植を受けた人、またはまだ免疫抑制薬を服用している人
- 血液またはリンパ系がん(たとえば、慢性白血病、リンパ腫または骨髄腫)を持っている人
- 白血球減少症
- 免疫グロブリンが低値
- 長期にわたる免疫抑制状態(ステロイド投与、生物学的製剤)
4)COVID-19に感染した場合、いつがんに対する治療が開始できるのでしょうか?
COVID-19感染後にいつ安全にがんの治療を再開できるかについて、確立された見解はありません。特に抗癌剤治療はCOVID-19の重症肺炎リスクとなることから、慎重な判断が必要です。また、感染後の抗癌剤治療による再活性化の報告もあり、今後の詳細な検討が望まれます。一つの目安として、COVID-19感染による症状が完全に消失しており、ウイルス検査で陰性、が専門家や関連学会から提案されています9)。
5)PCR検査について
PCRの偽陰性率は11~29%と報告がありますが、検体の採取方法、発症時期、精度管理などにより大きく影響を受けます10) 11)。
6)検体(鼻咽頭、喀痰)の違い
検体の推奨(CDC)12)。
- 推奨:
鼻咽頭スワブ、喀痰、吸引痰(人工呼吸管理)、気管支肺胞洗浄液(人工呼吸管理) - 推奨しない:
誘発喀痰
上咽頭の検体は病初期に陽性率が高いが(3日目まで90%以上)、徐々に低下する(14日後50%以下)
喀痰などの下気道検体はウイルス量が多く上咽頭からの検体より陽性率が高い13)
唾液についても発症から9日以内であれば、鼻咽頭スワブとの一致率が良好であることから、2020年6月2日、「症状発症から9日以内の者については唾液PCR検査を可能」となりました14) 。
7)PCR以外の検査
- 抗原検査
鼻咽頭ぬぐい液中や唾液中のSARS-CoV-2抗原をイムノクロマト法により検出する抗原検査キットが厚生労働省に承認されました。同検査は約30分で検査結果が得られますが、感度はPCR検査ほど高くないことが明らかとなっています。2020年6月16日、「発症後2日目~9日目の症例で抗原検査が陰性だった場合、追加のPCR検査なしに確定診断とすることができる」となっています。 - 抗体検査
時点で、国内で臨床使用可能な抗体検査はありませんが、FDAで認可している試薬は公開されており、国内でも研究用に流通しています15)。抗体にはIgG、IgMがあり、また、標的とする抗原部位も検査キットにより様々であることから、それらの有用性は検証が必要です。本邦でも検査キットの性能確認が行われ、2020年6月1日~7日に一般住民を対象に行われた抗体保有率は、東京都0.10%、大阪府0.17% 、宮城県は0.03%でした16)。
8)画像検査
COVID-19では肺炎の状態を反映して下記の画像所見を認めますが、担がん状態が画像所見に影響を与えるかは現時点で明らかではありません。ただし、肺に存在するがん病巣や抗がん剤、放射線治療が画像所見に影響を与える可能性があり、今後の解析が待たれます。
胸部Xp
胸部Xp
典型的所見は両側肺野外側優位のすりガラス陰影、浸潤影影17)
胸部CT
肺野条件で散在するGGO(ground-glass opacity)が典型的な所見であるが、浸潤影を伴う場合もある18) 19)。
PCRと比較した胸部CT所見の有用性について感度は高いが(97%)、特異度は低い(25%)20) 。
参考文献
- 1) 日本消化器内視鏡学会HP「新型コロナウイルス感染症に関する消化器内視鏡診療についてのQ&A −緊急事態宣言解除後の対応も含めて−(特にクリニックや比較的規模の小さな病院での内視鏡検査を想定した場合)、2020年10月7日(第5版)」:
https://www.jges.net/medical/covid-19-qa
- 2) 日本呼吸器内視鏡学会HP:http://www.jsre.org/info/2003_covid19_2.pdf

- 3) 日本医学放射線学会HP:
http://www.radiology.jp/member_info/news_member/20200421_01.html
- 4) American Society of Clinical Oncology (ASCO) HP:
https://www.asco.org/asco-coronavirus-information/care-individuals-cancer-during-covid-19
- 5) 日本人間ドック学会HP:
https://www.ningen-dock.jp/wp/wp-content/uploads/2020/03/200421-Dock_covid19.pdf
- 6) 日本消化器がん検診学会HP:
https://www.jsgcs.or.jp/importants/archives/32
- 7) Solodky ML, et al. Lower detection rates of SARS-COV2 antibodies in cancer patients versus health care workers after symptomatic COVID-19: Ann Oncol. 2020 May 1
- 8) 厚生労働省HP:
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000164708_00001.html
- 9) Bi J, et al. Does Chemotherapy Reactivate SARS-CoV-2 in Cancer Patients Recovered from Prior COVID-19 Infection?. European Respiratory Journal 2020; DOI: 10.1183/13993003.02672-2020
https://www.nice.org.uk/guidance/ng161
- 10) Lee TH, et al. Testing for SARS-CoV-2: Can we stop at two? Clin Infect Dis. 2020
- 11) Fan Y, et al. Sensitivity of chest CT for COVID-19: Comparison to RT-PCR. Radiology. 2020
- 12) CDC:https://www.cdc.gov/coronavirus/2019-nCoV/hcp/clinical-criteria.html

- 13) Wang W et al. Detection of SARS-CoV-2 in different types of clinical specimens. JAMA. 2020
- 14) 厚生労働省「唾液を用いたPCR検査の導入について」:
https://www.mhlw.go.jp/stf/newpage_11636.html
- 15) FDA:
https://www.fda.gov/medical-devices/emergency-situations-medical-devices/emergency-use-authorizations#covid19ivd
- 16)厚生労働省「抗体保有調査結果」:https://www.mhlw.go.jp/content/000640287.pdf

- 17) Wong HYF, et al. Frequency and distribution of chest radiographic findings in COVID-19 positive patients. Radiology. 2019 Mar 27:201160. doi: 10.1148/radiol.2020201160.
- 18) Shi H, et al. Radiological findings from 81 patients with COVID-19 pneumonia in Wuhan, China: a descriptive study. Lancet Infect Dis. 2020;20(4):425. Epub 2020 Feb 24
- 19) Zhao W, et al. Relation between chest CT findings and clinical conditions of coronavirus disease (COVID-19) pneumonia: A multicenter study. AJR Am J Roentgenol. 2020
- 20) Ai T, et al. Correlation of chest CT and RT-PCR testing in coronavirus disease 2019 (COVID-19) in China: A report of 1014 cases. Radiology. 2020
関連情報
- 日本臨床腫瘍学会:
がん患者さん向けQ&A
https://www.jsmo.or.jp/general/coronavirus-information/
医療従事者向けQ&A
https://www.jsmo.or.jp/news/coronavirus-information_medical.html - ESMO:
COVID-19 AND CANCER
https://www.esmo.org/covid-19-and-cancer
Testing for COVID-19 in lung cancer patients
https://www.annalsofoncology.org/article/S0923-7534(20)39293-0/pdf
- ASCO:
COVID-19 Provider & Practice Information
https://www.asco.org/asco-coronavirus-information/provider-practice-preparedness-covid-19
医療従事者は適切なPCR検体の出し方を習得すべき
ルーチン検体は自宅で採取できる様、検討を
来院患者全員の症状、発熱のスクリーニングを
- CDC:
Coronavirus (COVID-19)
https://www.cdc.gov/coronavirus/2019-ncov/index.html
特に検査に関して
https://www.cdc.gov/coronavirus/2019-ncov/symptoms-testing/testing.html
どのような患者が検査を受けるべきかは地域の状況によるが、米国CDCではこちらを推奨
https://www.cdc.gov/coronavirus/2019-ncov/downloads/priority-testing-patients.pdf
検体の推奨(CDC)
https://www.cdc.gov/coronavirus/2019-nCoV/hcp/clinical-criteria.html
推奨:鼻咽頭スワブ、喀痰、吸引痰(人工呼吸管理)、気管支肺胞洗浄液(人工呼吸管理)
推奨しない:誘発喀痰検体の取り扱いについて
https://www.cdc.gov/coronavirus/2019-nCoV/lab/guidelines-clinical-specimens.html
- 厚生労働省:
新型コロナウイルス感染症について
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000164708_00001.html
1)がんの手術のトリアージはどのように考えるべきでしょうか?
がんの手術は標準治療であり、安易に延期したり、他の治療法を選択することは避けるべきです。実際、一部の低悪性度のがんを除いて、ほとんどのがんは数日から数か月以内に手術しないと致命的となりえる疾患と考えられています。基本的にはCOVID-19の流行拡大下でもほとんどのがんは十分な感染予防策を講じ、慎重に実施すべきです。新型コロナウイルス感染拡大によって外出や移動が厳しく制限されるロックダウン政策が行われたイギリスでは、肝がん、肺がん、食道がん、口腔がん、胃がん、卵巣がんなどで3か月の診断の遅れによって10年生存率が年齢によっては15%以上低下する危険性が指摘されています。新型コロナウイルス感染拡大下においても将来的ながんの治療後の生存率の低下を招かないように叡智を集め、最善の治療を提供することを求められます。
しかしながら、COVID-19流行拡大はがんの専門医が今までに経験したことのない倫理的、社会的、医学的な問題を投げかけています。がんの患者さんの手術を行うか否かは、地域におけるCOVID-19流行拡大の程度や医療スタッフの安全確保に関する病院の体制、COVID-19の院内感染の発生、COVID-19の患者さんに割かれることで制限される医療資源、患者さんそれぞれの悪性度や進行度を含めて総合的に判断するべきと考えられます。
COVID-19流行蔓延期においてもがんの患者さんが極力不利益を被らないような適切な治療を提供する責務を負っており、COVID-19の患者さんの診療とのバランスの中で最適な治療を選択することを求められます。COVID-19流行拡大時には医療供給体制がひっ迫した通常の待機的な手術を行うことが困難となり、手術施行の是非の判断が求められます。そうした中でも1例1例に対して多種職の英知と利用可能な医療資源を集めて検討し、丁寧に対応すべきと考えられます。
米国外科学会(ACS)が推奨するセントルイス大学のElective Surgery Acuity Scale (ESAS) をベースにした手術トリアージの目安を示しています。それによればがんは2つに分類されています。一部の低悪性度のがんは致命的疾患でないが潜在的には生命を脅かす、または重症化する危険性あり、入院を要する疾患に分類され、可能であれば延期すべきとされています。一方、ほとんどのがんは数日から数か月以内に手術しないと致命的となりえる疾患ととらえられており、十分な感染予防策を講じ、慎重に実施すべきとされています。
しかしながら、この基本方針も医療供給体制によって変わってきます。医療供給体制の安定時は前述の基本方針でよいと考えられますが、医療供給体制がひっ迫した事態ではほとんどのがんの患者さんに対してCOVID-19の有無に関わらず代替治療を考慮し、やむを得ない場合のみ適切な感染予防策を講じたうえで慎重に実施することとされています(日本外科学会のトリアージの目安改訂版ver2.4. 2020年4月14日改訂)。
実際にがん治療で世界的に高名なMemorial Sloan Kettering Cancer Centerでは、感染の拡大とともにがんの手術数を25%、50%、75%削減したことが報告されています。
アメリカ外科学会、日本外科学会の提言にも詳しく述べられていますが、手術延期に関しては様々な要因を考慮することが必要です。
(病院周辺地域の環境)
地域におけるCOVID-19流行拡大の程度は重要な因子です。COVID-19においては無症状の患者の存在が知られており、感染拡大によって無症状のCOVID-19の患者が手術予定となるリスクは高くなると考えられます。特に全身麻酔が必要となる場合、気管挿管・抜管時はSARS-CoV-2がエアロゾル・飛沫感染を起こすリスクが高く、手術室スタッフの感染のリスクとなりうることを考慮すべきと考えます。一方、外科手術術後のCOVID-19患者は、重症化のリスクが高くなるとの報告があり、注意を要します。
このように周辺の感染拡大の程度は手術施行の判断において重要な因子となります。
(病院の診療体制・医療資源)
医療スタッフの感染による欠員、COVID-19重症患者のために通常のICU受け入れができない状況、人工呼吸器の不足状態などは待機的手術を行いにくい状況と考えられます。特に個人用感染防護具の供給が十分でなければ病院として待機的な手術の延期を考慮すべきと考えられます。
関連情報
- 1)日本外科学会ホームページ:
http://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html
- 2)Sud A, et al. Effect of delays in the 2-week-wait cancer referral pathway during the COVID-19 pandemic on cancer survival in the UK: a modelling study. Lancet Oncol . 2020 Aug;21(8):1035-1044.
doi: 10.1016/S1470-2045(20)30392-2. Epub 2020 Jul 20.
3)The COVID19 subcommittee of the O.R. Exclusive committee at Memorial Sloan Kettering. Cancer Surgery and COVID19. Ann Surg Oncol 2020: 27; 1713-1716.
2)手術を延期した患者さんにどのような治療を提供すべきでしょうか?
手術を延期した患者さん対する治療方針はがんの悪性度や手術以外の代替治療の有無、手術を含めた集学的治療の有無によって変わってきます。
- 1.がんの進展度や悪性度
がんの進展度やがん種によって異なる悪性度によって、手術延期がもたらす患者への不利益は変わってくると考えられています。一般的にがんが比較的早期にとどまる、低悪性度のがんは患者さんへの手術延期の不利益は小さいものと考えられますので、治療を行わず、時期を待ってよいと考えます。 - 2.代替治療と集学的治療
医療体制のひっ迫時には、低悪性度以外のがんの手術を延期せざるをえない状況が生まれます。そのようなときには手術の代替治療として有効性が証明されている非外科治療があれば代替治療の施行を考えるべきです。集学的治療の一環として術前化学療法や放射線治療の効果が示されているがんでは手術に先立ち、術前治療を導入しうると考えられます。更なる外科手術の遅延が必要で非外科治療が有効であれば、当該治療を延長することが提案されています。また、手術後の補助化学療法が推奨されているがん種では手術延期の場合、補助化学療法のレジメンを先行することが提案されています。
いずれの場合においても、このような手術の延期や治療法の変更に際しては患者さんへの十分な説明が必要です。
関連情報
- 1)Bartlett DL, et al. Management of cancer surgery cases during the COVID-19 pandemic: considerations. Ann Surg Oncol. 2020 Ann Surg Oncol Jun;27(6):1717-1720. doi: 10.1245/s10434-020-08461-2. Epub 2020 Apr 8.
3)がんの患者さんに対する手術延期を含めた治療方針はだれがどのように決めるのがよいでしょうか?
複雑な医療体制や地域の感染状況が変化する中では主治医が個人的に治療方針を決定するのではなく、キャンサーボードのある施設などが地域の状況、COVID-19の有病率、または非外科的治療などの代替治療の可能性に基づいてトリアージ基準を作成することが望ましいとされています。わが国では地域における治療方針をある病院のキャンサーボードが決定することは難しいと思われますが、施設ごとの各領域の専門家を集め協議し、できる限り意思決定を共有し、記録として残しておくことが望ましいと考えられます。
COVID-19の流行は数週間から数か月にわたってこれらのフェーズをたどって進行し、その後、段階的に縮小されることが予測されます。 したがって、がん治療の提供に関する決定に関しては、リーダーがこれらのフェーズの内容を理解し、がん治療の方針を決定する必要があります。そして定期的に危機の状況を把握した上で周囲の環境を理解し頻繁に更新する必要があります。
関連情報
- 1)Qadan M, et al. A multidisciplinary team approach for triage of elective cancer surgery at the Massachusetts General Hospital during the novel coronavirus COVID-19 outbreak. Ann Surg. 2020 Apr 13. doi: 10.1097/SLA.0000000000003963.
4)がんに対する腹腔鏡手術は行ってよいでしょうか?
SARS-CoV-2陽性患者の術式は、がんの手術トリアージに則り医学的観点および限りある医療資源の効率的かつ効果的な配分の観点から多角的に検討して判断されます。飛沫感染と接触感染により感染するCOVID-19では、手術中の感染リスクが高まることから、一番重要なことは、SARS-CoV-2陽性患者専用の手術室を設け、陰圧を保つこととされています。患者がCOVID-19と診断されている場合や疑いが否定できない場合の腹腔鏡手術にあたっては、腹腔鏡手術が開腹手術に比べエアロゾル発生の原因となることを認識し、高精度フィルターおよび排ガス装置などの条件を必ず確認したうえで実施すべきとされています。通常の開腹手術に比べ腹腔鏡手術の方が医療者への感染を増加させるという証拠はありませんが、上記エアロゾル発生から個人防護具(PPE)のフル装備が必要となります。特にPPEフル装備での手術はそれを要しない手術と比較して、体力の消耗や精神的な疲労が大きくなることから、短時間手術となるように努めるとともに長時間に及ぶ場合は手術を交代するための人員を準備することが求められています。
関連情報
- 1)Resources for smoke & gas evacuation during open, laparoscopic, and endoscopic procedures (SAGES; Society of American Gastrointestinal Endoscopic Surgeons)
https://www.sages.org/resources-smoke-gas-evacuation-during-open-laparoscopic-endoscopic-procedures
- 2)COVID-19 guidelines for triage of colorectal cancer patients (American College of Surgeons; ACS)
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer
- 3) 日本外科学会ホームページ:
http://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html
- 4) Eysenbach, G. COVID-19 and laparoscopic surgery: Scoping Review of Current Literature and Local Expertise. JMIR Public Healthe Suveil. 2020; 6(2): e18928
5)手術患者が濃厚接触者疑いの場合に、手術は延期すべきでしょうか?
手術施行の判断の根拠として、SARS-CoV-2のPCR検査が望まれます。検査が陰性で感染兆候もみられなければ、手術は適切な感染予防策を講じたうえで慎重に実施されるべきです。検査が陽性であった場合は、がんの進行度などを考慮した上で、可能であれば延期し、やむを得ない場合のみ十分な感染予防策を講じたうえで慎重に実施すべきと考えられます。ただ、医療供給体制のひっ迫時には、様々な要因をふまえ総合的に判断する必要があります。また、胸部CT画像での間質性肺炎像の有無も、手術前のスクリーニングには使うことができます。
関連情報
- 1)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020年4月14日)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
- 2)COVID-19 Patient Care Information(ASCO)
・Anti-cancer therapy for patients with COVID-19 infection: Should cancer therapy be delayed in patients who are infected with COVID-19?
・SURGERY: Can/should surgery be cancelled or delayed? If surgery is delayed, should patients be started earlier on neoadjuvant therapy if that is an available option?
https://www.asco.org/asco-coronavirus-information/care-individuals-cancer-during-covid-19
- 3) Mori M, et al. COVID‑19: clinical issues from the Japan Surgical Society. Surg Today. 2020, 50:794-808
6)医療資源の備蓄を考慮した上で消化管吻合は手縫いで行うべきでしょうか?
自動吻合器・縫合器の供給が安定していれば、特に制限する必要はないと思われます。供給が滞る場合には、自動縫合器・吻合器の使用を制限し、これらの機材の必要性の高い手術に優先的に割り当てる対策が必要と思われます。自動吻合器・縫合器のサプライヤーと連絡を密にし、自動吻合器・縫合器の供給に関する情報をアップデートしてください。
7)慢性呼吸器疾患患者の外科治療は控えるべきでしょうか?
慢性呼吸器疾患は、COVID-19の重症化リスクの1つです。COPD(chronic obstructive pulmonary disease)、慢性気管支炎、肺線維症などが挙げられます。これらの患者では、COVID-19に重症肺炎を発症する可能性が高いため、COVID-19診断症例・疑い症例ではがん手術を延期できる場合は延期した方がよいと考えられます。しかし、進行度などの様々な要因をふまえ総合的に手術が必要と判断された場合、SARS-CoV-2のPCR検査が陰性で症状もなく、画像上もCOVID-19を疑う所見がなければ、十分な感染予防策を講じたうえで慎重に実施が検討されるべきです。
特に、COPD患者の呼吸機能が低下した場合、人工呼吸管理が必要になる可能性がありますが、COPD患者における人工呼吸管理は高い致死率が報告されています。このような慢性呼吸器疾患の患者の手術の際は、呼吸機能の悪化に備え、集中治療室の受け入れ体制の確認が必要です。
関連情報
- 1)Statement from Centers for Disease Control and Prevention
https://www.cdc.gov/coronavirus/2019-ncov/need-extra-precautions/groups-at-higher-risk.html#chronic-lung-disease
- 2)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020年4月14日)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
- 3) Caring for patients with COPD and COVID-19: a viewpoint to spark discussion
https://thorax.bmj.com/content/thoraxjnl/75/12/1035.full.pdf
8)手術中、手術後の経鼻胃管で気を付けるべきことがありますか?
患者の咳き込みや嘔吐反射の際にウイルスを含む飛沫やエアロゾルが拡散し、これらを介した感染が起こり得ます。挿入時や抜去時、また留置中の管理には従事者の感染防御対策(PPE等)が必要です。必要性の低い術後の胃管留置は推奨されません。
ウイルス蔓延下での消化器外科としてのエビデンスはなく、施設と主治医の判断に委ねます。
9)術後麻痺性イレウスに対する経鼻胃管、イレウス管留置において気を付けるべきことがありますか?
患者の咳き込みや嘔吐反射の際にウイルスを含む飛沫やエアロゾルが拡散し、これらを介した感染が起こり得ます。したがって、経鼻胃管およびイレウス管の挿入および管理に感染のリスクが伴うため、明らかな閉塞起点のない麻痺性イレウスでは、基本的には腸管蠕動運動促進薬で対応し、経鼻胃管やイレウス管は推奨されません。嘔吐や誤嚥のリスクが高い場合には、十分な感染予防に務めた上で、これらの減圧処置を考慮します。
SARS-CoV-2感染が確認された有症状者でも、発症日から2週間経過し、かつ症状軽快後72時間経過した場合、あるいは10日以上経過しPCR検査2回にて陰性が確認されている場合は、治癒していると考えて減圧処置は可能です。無症候陽性者も同様に対応します。
関連情報
- 1)新型コロナウイルス感染症(COVID-19)への消化器内視鏡診療についての提言・改訂第6版(日本消化器内視鏡学会 2020年5月29日)
https://www.jges.net/medical/covid-19-proposal
10)COVID19の感染拡大が落ち着いてきた時の、手術の再開のタイミングや再開する場合には、どのようなことに配慮すればよいでしょうか?
2020年5月22日に 「新型コロナウイルス感染症パンデミックの収束に向けた外科医療の提供に関する提言」が日本外科学会と関連学会から発出されました。この提言では各施設内での足並みをそろえるべく外科系各科・麻酔科・看護部から構成される手術のあり方を検討する委員会(名称例:「○○病院手術のあり方委員会」)などを設立し、施設内での基準を統一し、全病院を挙げての取り組みの一環として入院・外来を含めた手術全般のあり方について計画的に対応することを推奨しています。
提言の中では予定手術再開のタイミングとして3つの条件が挙げられています。
- 各地域での新規感染者数の発生が最低2週間にわたり減少傾向を維持
- 医療資源(スタッフ・手術室・ICU・一般病棟・検査室・個人防護具(personal protective equipment:PPE)・人工呼吸器・手術器材・薬剤・滅菌・施設の清掃など)が十分に確保されているもしくは確保の見込みがある
- 各地域の医療行政との緊密な連携が保てている(最新の感染状況を把握し速やかに対応できる準備)
関連情報
- 1)新型コロナウイルス感染症パンデミックの収束に向けた外科医療の提供に関する提言
http://www.jssoc.or.jp/aboutus/coronavirus/info20200522.html
11)手術再開にあたって、患者さんへの説明で留意すべきことがありますか?
「新型コロナウイルス感染症パンデミックの収束に向けた外科医療の提供に関する提言」においては患者さんとの良好なコミュニケーションの重要性が強調され、COVID-19 パンデミック後の感染対策やリスクについての以下の10項目にわたる十分な説明が求められています。
- ① 各地域の感染蔓延状況と患者の病態に応じた公正かつ中立なルールに基づき、全ての患者に対し適切な外科医療が確実に行われること
- ② COVID-19と手術に関する正確な情報提供
- ③ 術前患者の自宅待機要請およびCOVID-19感染の有無の検査方針
- ④ 手術患者のPPEを始めとする安全確保への施設および医療従事者の取り組み
- ⑤ 術後にCOVID-19感染が疑われた場合の検査方針
- ⑥ 万一の病状悪化時に備え自らの治療方針を事前に意思表示できること(事前指示書:advance directive)
- ⑦ 家族や友人の面会(付き添い含む)の制限と、家族やキーパーソンへの手術説明・病状説明の方法の取り決め
- ⑧ 術後のオンライン外来を含めた経過観察の方法
- ⑨ 退院後のマスクや手洗い、外出自粛、社会的距離確保の徹底
- ⑩ 退院後、体調悪化時の連絡先と受診方法
関連情報
- 1)新型コロナウイルス感染症パンデミックの収束に向けた外科医療の提供に関する提言
http://www.jssoc.or.jp/aboutus/coronavirus/info20200522.html
1)COVID-19感染、あるいは感染を疑う患者に対する放射線治療の対応はどうしますか?
各施設の執行部(病院長等)や感染対策チームとも連携の上で、施設ごとに事業継続計画(business continuity planning, BCP)を事前に策定しておくことが重要です。
COVID-19 の治療が最優先されます。陽性患者あるいはその疑いがある患者については、基本的に外出自粛あるいは院内隔離が実施されることから、特段の理由がない限り、陰性化あるいは陰性が確認されるまで、放射線治療の開始を延期あるいは中断する対応を取らざるを得ないと考えられます。
治療中断を余儀なくされた患者の放射線治療を再開する際は、対象疾患、治療目的、中断期間等を考慮し、中断による影響が大きいと考えられる場合は、Gay HAらの文献等も参考に、可能な範囲内で影響を最小化することを検討します。
これらの検討の結果、放射線治療の延期や中断が許容できないと判断される場合に限り、院内の感染症制御チーム(ICT)とも相談の上で、十分かつ適切な感染予防対策を講じることを前提に慎重に放射線治療の実施について検討ください。
なお新型コロナウイルス感染流行期における放射線治療部門の対応については、日本放射線腫瘍学会のホームページに書かれています。さらに、臓器別の各論的対応については、日本放射線腫瘍学会COVID-19対策アドホック委員会・コロナ対策実行グループから発行されている「COVID-19パンデミックにおける放射線治療の提言(第1.2版)」に書かれていますので参考にしてください。
Gay HA, et al. Lessons learned from Hurricane Maria in Puerto Rico: Practical measures to mitigate the Impact of a catastrophic natural disaster on radiation oncology patients. Pract Radiat Oncol. 2019;9(5):305-321.
https://jastro-covid19.net/professional/ ![]()
https://jastro-covid19.net/data/jastro_covid19_proposal_1_2.pdf ![]()
2)COVID-19流行地域での放射線治療を中断、延期すべきですか?
治療を遅らせることによる不利益を疾患や病状、治療目的に応じ個々に判断する必要があります。前立腺がんに対するホルモン療法などの待機治療が可能であれば、放射線治療の延期を検討できます。乳がんの術後照射では再発リスクに応じて主治医との十分な相談の上、延期も検討してください。頭頸部腫瘍、食道がん、肺がん、子宮頸がんなど根治的な放射線治療では多くの場合、放射線療法の延期は推奨されません。緩和的な放射線治療では代替方法なども含め必要性について検討をした上で適応を考慮して下さい。線量分割においては、一回線量を増加した治療回数の少ない放射線治療(寡分割照射法)に代替が可能であれば積極的に治療スケジュールの採用を考慮してください。臓器別の寡分割照射法は、「COVID-19パンデミックにおける放射線治療の提言(第1.2版)」に書かれていますので参考にしてください。
一方、治療中断を余儀なくされた患者の放射線治療を再開する際は、対象疾患、治療目的、中断期間等を考慮し、中断による影響度が大きいと考えられる場合には、Gay HAらの文献等も参考に、可能な範囲内で影響を最小化することを検討してください。
Gay HA, et al. Lessons learned from Hurricane Maria in Puerto Rico: Practical measures to mitigate the impact of a catastrophic natural disaster on radiation oncology patients. Pract Radiat Oncol. 2019;9(5):305-321.
https://jastro-covid19.net/professional/ ![]()
https://jastro-covid19.net/data/jastro_covid19_proposal_1_2.pdf ![]()
3)放射線治療中の診察、経過観察はどうしますか?
COVID-19の場合は治療に専念することを優先します。ウイルスの消失が確認されたのちに経過観察を再開します。
SARS-CoV-2の有無が不明の場合、まず48 時間以内の上気道症状、発熱、嗅覚・味覚障害、海外や他県滞在歴などについて問診を行います。マスクをつけていない有症状感染者と長時間診察室に同席することは極力回避して下さい。
診療時にエアロゾルを発生させる手技(経鼻・経口内視鏡検査など)は行わないことが推奨されています。内視鏡検査を行う場合には手袋、サージカルマスク(COVID-19感染リスクの高い症例ではN95マスクを推奨)、アイシールドなど適切な個人用防護具(PPE)を用いて行います。舌圧子による口腔診察時も同様の防護が必要です。聴診器も使用後の消毒が必要です。
経過観察においては、再来間隔の延長を検討してください。可能であれば予約の前日に電話でスクリーニングを行い、必要に応じて予約を延期したり、遠隔診療に変更したりすることも考慮してください。
https://jastro-covid19.net/professional/ ![]() http://www.jibika.or.jp/members/information/info_corona_0617_05.pdf
http://www.jibika.or.jp/members/information/info_corona_0617_05.pdf![]()
4)放射線治療前にSARS-CoV-2のPCR 検査を行う必要がありますか?
無症候のSARS-CoV-2保有者に対する放射線治療により、患者ならびに医療スタッフへの感染拡大が起こると、がん放射線治療の抑制、機能停止に直結する恐れがあります。また、がん患者は COVID-19による重症化リスクが高いことが明らかであることも、大きな懸念点です。放射線治療患者においても、安全に治療を実施するには治療前にPCR検査を行う必要があると考えられます。また、無症候の患者であっても医師が必要と判断した場合にはSARS-CoV-2のPCR検査を保険適用で行えるようになりましたが、放射線治療を行う全患者に、PCR 検査を行う施設は現状ではごく一部です。
第3回COVID-19全国実態調査結果報告:
https://www.jastro.or.jp/medicalpersonnel/news/20201215.pdf ![]()
5)放射線治療中の患者あるいは放射線治療スタッフに陽性者が出た場合、他患者の治療は続行して良いでしょうか?
陽性者の発生状況に基づいて,各病院の感染症制御チーム(ICT)と相談して決定してください。やむを得ず照射を休止する場合でも、可及的速やかに再開できるように準備しておくことが重要です。まず放射線治療を継続するのに最低限必要な放射線腫瘍医、放射線技師、放射線科看護師、医学物理士等の関連スタッフ数を明確にし、職員の感染や濃厚接触等によって生じる欠員により、この最低必要人数を下回る可能性が出た時点での対応(新規患者の受け入れ可否、治療中の患者の継続可否等)を明確にしておくことが重要です。いつ何時そうなっても困らないように、放射線治療にかかわるすべての診療場面で、普段から個々の感染防護を意識して下さい。
細胞傷害性抗腫瘍薬は好中球減少による液性免疫不全を引き起こします。また、併用する薬剤によって、さらに細胞性免疫の低下を引き起こしえます1)。
薬物療法と関連した悪性腫瘍患者におけるCOVID-19の報告では、当初細胞障害性抗腫瘍薬剤と重症化の関連について、14日から1か月以内の治療歴が重症化リスクの可能性があると報告されていました2)3)。しかし、現在はリスク上昇するという意見、リスク上昇しないと意見に分かれています4)5)。一方で、年齢や多くの基礎疾患が重症化因子であると報告されており6)7)、個々の症例毎に適応を判断する必要があります。
推奨:
※各がん治療ガイドラインを踏まえた上で考慮する。
※各施設において多職種チームによる治療の検討を推奨する。
1)根治的治療における治療計画や支持療法は遵守すべきでしょうか?
- 根治を目的とした化学放射線治療において、化学療法の投与スケジュールは可能な限り遵守して行うことが推奨されます。
- 根治を目的とした化学療法の投与スケジュールは可能な限り遵守して行うことが推奨されます。発熱性好中球減少症のリスクに応じて、予防的なG-CSF製剤の投与や抗菌薬投与も検討します。
- 術前/術後に行う化学療法、または導入化学療法では、治療による全生存期間延長/無再発生存期間延長/機能・臓器温存を含めたメリットとデメリットを検討した上で行うことを考慮します。必要に応じて予防的なG-CSF製剤の投与や抗菌薬投与も検討します。 - 術後補助化学療法において再発低リスクの場合は、感染蔓延期における治療開始時期の延期や免疫抑制の少ないレジメンを考慮します。
2)緩和的化学療法における投与計画はどうすべきでしょうか?
- 緩和的化学療法をすでに行なっている患者で、化学療法を中断することは推奨されません。
- 緩和的化学療法を開始する場合は、メリットと免疫抑制のリスク、地域の流行状況や生活の対応、そして薬剤性肺炎を含めた副作用発症時の自施設の対応を考慮した上でレジメンを決定することを推奨されます。内服薬を含むレジメンや、受診回数が少ないレジメンも考慮します。
- 状態が安定している場合には化学療法の間隔延長を考慮する。さらに長期的に寛解が維持できている場合には、一時的な中止も検討します。
- 1) ESCMID Study Group for Infections in Compromised Hosts (ESGICH) Consensus Document on the safety of targeted and biological therapies: an infectious diseases perspective. Clin Microbiol Infect. 24 Suppl 2,2018.
- 2) Liang W, et al. Cancer patients in SARS-CoV-2 infection: a nationwide analysis in China. Lancet Oncol.21,335-337, 2020.
- 3) Zhang L, et al. Clinical characteristics of COVID-19-infected cancer patients: a retrospective case study in three hospitals within Wuhan, China. Ann Oncol. 2020;31(7):894-901.
- 4) Jee J, Foote MB, Lumish M, et al. Chemotherapy and COVID-19 Outcomes in Patients With Cancer. J Clin Oncol. 2020;38(30):3538-3546.
- 5) Brar G, Pinheiro LC, Shusterman M, et al. COVID-19 Severity and Outcomes in Patients With Cancer: A Matched Cohort Study. J Clin Oncol. 2020;38(33):3914-3924.
- 6) Williamson EJ, Walker AJ, Bhaskaran K, et al. Factors associated with COVID-19-related death using OpenSAFELY. Nature. 2020;584(7821):430-436.
- 7) Jin J, Agarwala N, Kundu P, et al. Individual and community-level risk for COVID-19 mortality in the United States [published online ahead of print, 2020 Dec 11]. Nat Med. 2020;10.1038/s41591-020-01191-8.
1)COVID-19流行時、分子標的治療薬による薬物療法は行うべきでしょうか?
がん種および治療薬の種類によって異なりますが、COVID-19流行時の分子標的治療薬による直接的なリスク上昇に関するデータはなく、特にドライバー遺伝子変異を標的とした分子標的治療の場合は行うべきと考えられます。分子標的治療薬の可否に当たっては、有益性と不利益を個別に判断すべきです。
[解説]
COVID-19と分子標的治療のリスクに関するエビデンスは十分ではなく、国内外のほとんどの学会でもCOVID-19流行下における分子標的治療全般に関するコンセンサスは出されていません1) 2)。しかし、COVID-19に対し分子標的治療薬による直接的なデメリットを示す明確なデータはなく、必要性に応じて適切に治療検討をすべきと考えます。
CDK阻害薬や細胞傷害性抗がん剤併用時の血管新生阻害薬など一部の薬剤を除き3) 4)、一般的に分子標的治療薬の骨髄抑制はほとんどないか軽度に留まることが多いとされています。このため、理論上COVID-19の感染リスク上昇にはつながる可能性は低いと想定されます。一方で特にドライバー遺伝子変異を標的とした分子標的治療薬の多くは、強力な抗腫瘍効果を持つものが多く、治療中止による不利益は大きいと判断されます。例えば、肺がんにおける各種ドライバー変異阻害薬、HER2陽性乳がんにおける抗HER2療法、BRAF遺伝子変異陽性悪性黒色腫に対するMEK阻害薬+BRAF阻害薬併用療法などの分子標的治療薬については、疾患の緊急度合いなどにもよりますが積極的に検討すべきと考えられます。また、興味深いことにいくつかの分子標的治療薬はCOVID-19の治療に応用できないかと検討されているものもあります5) 6)。
COVID-19流行時における分子標的治療薬投与の問題点として以下の2点が想定されます。
(1)薬剤性肺障害発症時にCOVID-19との鑑別が困難であること7)
(2)一部の分子標的治療薬による潜在的な易感染性
COVID-19肺炎のCT所見は、索状影・網状影を伴う下肺野末梢優位の斑状すりガラス陰影が特徴的6)とされますが、薬剤性肺障害でもしばしばすりガラス陰影を呈するため、両者の鑑別が困難となる可能性があります。特に日本人は薬剤性肺障害の発症リスクが高く、COVID-19流行時における両者の鑑別は大きな問題となります。分子標的治療薬の多くは開始後早期に肺障害を生じるため5)、病状から判断し治療開始を急がない症例については、治療開始の延期についての検討も必要となります。
また、分子標的治療によりCOVID-19の感染リスクを上昇させるというデータはありませんが、一部の分子標的薬(mTOR阻害薬、JAK2/3阻害薬、BTK阻害薬など)では一般的な感染を助長する可能性があるため、使用にあたってCOVID-19流行時には注意が必要です9)。
実際の診療では、主治医が分子標的治療薬の有益性と不利益を個別に判断することになります。また、来院によるSARS-CoV-2感染リスクも考慮し、病状の落ち着いている患者には受診間隔の延期も検討すべきです。
- 1) https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/lung-cancer-in-the-covid-19-era

- 2) https://www.asco.org/sites/new-www.asco.org/files/content-files/2020-ASCO-Guide-Cancer-COVID19.pdf

- 3) Cristofanilli M, et al. Lancet Oncol. 2016 Apr;17(4):425-439
- 4) Yoh K, et al. Lung Cancer. 2016 Sep;99:186-93.
- 5) Zhou Y, Hou Y, Shen J, Huang Y, Martin W, Cheng F. Network-based drug repurposing for novel coronavirus 2019-nCoV/SARS-CoV-2. Cell Discov. 6, 14 (2020).
- 6) ClinicalTrials.gov. Bevacizumab in severe or critical patients with COVID-19 pneumonia. (2020). https://clinicaltrials.gov/ct2/show/NCT04305106

- 7) http://www.radiology.jp/member_info/news_member/20200221_01.html

- 8) Kudoh S, et al. Am J Respir Crit Care Med. 2008 Jun 15;177(12):1348-57.
- 9) Reinwald M, et al. Risk of Infectious Complications in Hemato-Oncological Patients Treated with Kinase Inhibitors. Biomark Insights. 2016 Apr 21;10(Suppl 3):55-68.
1)COVID-19流行時、免疫チェックポイント阻害薬による薬物療法は行うべきでしょうか?
積極的に免疫チェックポイント阻害薬(ICI)の中止を推奨する根拠はありません。実際の治療の可否に際しては、有益性と不利益を個別に判断すべきです。
[解説]
抗PD-1/PD-L1抗体あるいは抗CTLA-4抗体などの免疫チェックポイント阻害薬とCOVID-19とのリスクの関連性は明らかではありません1) 2) 。ICIによる長期奏効の可能性を考慮すると、現時点で積極的にICI中止を推奨する根拠はありません。
しかし、COVID-19流行時におけるICI投与の潜在的なリスクとして、サイトカイン放出症候群および薬剤性肺障害の合併に留意する必要があります。COVID-19重症化メカニズムのひとつとしてサイトカイン放出症候群3)が挙げられますが、ICIも免疫系を賦活化しサイトカイン放出症候群を生じる可能性があります4)。すなわち理論上ではありますが、ICI投与中の患者がCOVID-19を発症するとサイトカインストームを介し通常よりも重症化する可能性が否定できません。実際にCVODI-19に罹患したがん患者423例のコホート研究ではICI治療歴により重症化リスクが上昇する(オッズ比3.06, 95% CI 1.35-7.20)との報告もあり注意が必要です5)。一方で、COVID-19の重症化との関連を認めなかったとの報告もあり6) 7)、報告によって一貫性がない状況です。このため現状では、COVID-19の重症化リスクの危惧のため一律にICIを控えることは、がん長期コントロールの機会を失う可能性があり、望ましくないと考えられます。現時点では、医療提供体制に逼迫がない状況であればできるだけ通常通りICIによる治療を行い、患者がCOVID-19に罹患した場合の重症化リスクの可能性も念頭においておくことが現実的な対応と考えられます。また、分子標的治療薬の項でも述べたようにCOVID-19 8)と薬剤性肺障害9)は画像上鑑別が困難となる場合がありますのでこの点にも注意が必要です。
実際の診療では、主治医がICIの有益性と不利益を個別に判断することになります。また、来院によるSARS-CoV-2感染リスクも考慮し、一時的な投与の休止や投与間隔の延長10)も検討すべきです。
- 1) https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/lung-cancer-in-the-covid-19-era

- 2) https://www.asco.org/sites/new-www.asco.org/files/content-files/2020-ASCO-Guide-Cancer-COVID19.pdf

- 3) Mehta P, et al. Lancet. 2020 Mar 28;395(10229):1033-1034.
- 4) Rotz SJ, et al. Pediatr Blood Cancer. 2017 Dec;64(12). doi: 10.1002/pbc.26642. Epub 2017 May 24.
- 5) Robilotti EV, et al. Nat Med. 2020 Jun 24. doi: 10.1038/s41591-020-0979-0. Online ahead of print.
- 6) Gara ssino MC, et al. Lancet Oncol. 2020 Jun 12:S1470-2045(20)30314-4.
- 7) Luo J, et al. Ann Oncol. 2020 Jun 16:S0923-7534(20)39894-X. doi: 10.1016/j.annonc.2020.06.007. Online ahead of print.
- 8) http://www.radiology.jp/member_info/news_member/20200221_01.html

- 9) Tie Y et al. Int J Cancer. 2017 Feb 15;140(4):948-958.
- 10) https://www.jsmo.or.jp/news/coronavirus-information_medical.html

Ⅰ. 前立腺がん
1)COVID-19が感染爆発している状況下で、前立腺がんに対するホルモン療法は行うべきでしょうか?
転移性前立腺がん患者に対しては薬物治療を開始するべきであり、その際細胞傷害性抗腫瘍薬よりアンドロゲンレセプターを標的としたホルモン療法を優先させるべきです。グルココルチコイドの使用は最小限にすべきであり、より長期間作用するアンドロゲン除去療法の注射製剤を考慮すべきです。
[解説]
過去10年においてホルモン感受性あるいはホルモン抵抗性転移性前立腺がんに対する薬物療法は大きく進歩しましたが、細胞傷害性抗腫瘍薬とアンドロゲンレセプターを標的としたホルモン療法の適切な使用順序については現在も議論が続いています。COVID-19が感染爆発している現状において、転移性前立腺がんに対する薬物療法の遅延等に関するデータは十分にはないので、以下の推奨については専門家の意見に基づいているものが多い点をご了承下さい1)。
- ①転移性前立腺がんに対する初回治療は可能な地域では遅滞なく開始されるべきです。その際、docetaxelについてはホルモン感受性2)-4)およびホルモン抵抗性転移性前立腺 がん5)の両方において生存期間の延長が証明されていますが、現状では入院治療を必 要とする可能性のある有害事象(例えば好中球減少症)は避けるべきです。これより細胞傷害性抗腫瘍薬よりアンドロゲンレセプターを標的としたホルモン療法を優先させるべきです6)。
- ②2次治療、3次治療が必要な患者においては、これまで用いていないアンドロゲンレセプターを標的としたホルモン療法を優先して使用すべきです。
- ③細胞傷害性抗腫瘍薬を用いている患者においてはその投与サイクル数を最小化し、投与サイクルの間隔を延長することが望ましいと思われます。
- ④ アンドロゲン除去療法の注射製剤を用いる際、1か月製剤より3か月あるいは6か月製剤を用いるべきです。
- ⑤グルココルチコイドを治療レジメンの一部として用いる際は、感染症のリスクが上昇することを鑑みて、その使用を最小限にすべきです。
- ⑥最新の論文[7]では、アンドロゲン除去療法を施行している前立腺癌患者では施行していない前立腺癌患者よりCOVID-19の感染のリスクが低いと報告されており、COVID-19が感染爆発している状況下で前立腺癌に対するホルモン療法の有用性を示唆しています。
- 1) Wallis CJD, et al. Risks from Deferring Treatment for Genitourinary Cancers: A Collaborative Review to Aid Triage and Management During the COVID-19 Pandemic. Eur Urol. (in press)., 2020
- 2) Sweeney CJ, et al. Chemohormonal therapy in metastatic hormone-sensitive prostate cancer. N Engl J Med. 2015;373(8):737-746.
- 3) James ND, et al. Addition of docetaxel, zoledronic acid, or both to first-line long-term hormone therapy in prostate cancer (STAMPEDE): survival results from an adaptive, multiarm, multistage, platform randomised controlled trial. Lancet. 2016;387(10024):1163-1177.
- 4) Wallis CJD, et al. Comparison of abiraterone acetate and docetaxel with androgen deprivation therapy in high-risk and metastatic hormone-naive prostate cancer: A systematic review and network meta-analysis. Euro Urol. 2018;73(6):834-844.
- 5) Tannock IF, et al. Docetaxel plus prednisone or mitoxantrone plus prednisone for advanced prostate cancer. N Engl J Med. 2004;351(15):1502-1512.
- 6) Gillessen S, et al. Advice regarding systemic therapy in patients with urological cancers during the COVID-19 pandemic. Eur Urol. 2020: 77(6):667-668
- 7) Montopoli M, Zumerle S, Vettor R, et al. Androgen-deprivation therapies for prostate cancer and risk of infection by SARS-CoV-2: a population-based study (N = 4532) Ann Oncol. 2020;31(8):1040-1045.
Ⅱ. 乳がん
日本乳癌学会より作成されている「COVID-19 に伴う乳癌診療トリアージについて」をご参照下さい。
1)乳がん患者の術後補助内分泌療法は継続すべきでしょうか?
通院あるいは電話等での処方対応により継続すべきであるが、高齢者あるいは5年以上内服経過中の症例では休薬あるいは中止も考慮されます。
2)術前内分泌療法中の乳がん患者の手術は予定通り行うべきでしょうか?
治療が奏効している症例では、半年から1年の内分泌療法の期間の後で手術を行うことも考慮されます。
3)進行再発乳がん患者に対する内分泌療法へ分子標的療法を追加すべきでしょうか?
治療が奏効している症例では、内分泌療法単独での治療を継続しCDK4/6阻害薬やmTOR阻害薬の追加を見合わせることも考慮されます。
http://jbcs.gr.jp/member/wp-content/uploads/2020/11/JBCS_triage20201030-3.pdf ![]()
Ⅲ. 婦人科がん
婦人科がんに関するQ&Aは日本婦人科腫瘍学会により作成されています。さらに詳しい情報は、日本婦人科腫瘍学会のHPをご参照ください。
1)子宮内膜異型増殖症・早期子宮体がん等に対する黄体ホルモン治療において、考慮すべき事項としてどのようなことがありますか?
- ①子宮内膜異型増殖症ないし子宮筋層浸潤の無いIA期子宮体がん(高分化型類内膜癌)と診断し、子宮の温存を希望する患者の場合は、高用量メドロキシプロゲステロンを用いた黄体ホルモン治療を行うことが考慮されます。COVID-19感染蔓延下の状況では、腫瘍の進行が緩徐だと予想される場合、あるいは多量の出血などの自覚症状が無い場合などは患者と相談しながら適宜受診間隔の調整を行うことも考慮されます。
- ②子宮内膜異型増殖症ないし子宮筋層浸潤の無いIA期子宮体がん(高分化型類内膜癌)等では、黄体ホルモン治療により病変の進行を遅らせられる可能性があります。COVID-19感染蔓延状況によって手術待機をせざるを得ない場合は、その間に黄体ホルモン治療を行うかどうか、患者と相談しつつ考慮して下さい。腫瘍が黄体ホルモン治療に反応することが期待できる場合には、子宮外病変があっても、主治療の延期中に黄体ホルモン治療を行える可能性もあります。
出典)
- COVID-19 and gynecological cancer: a review of the published guidelines. Int J Gynecol Cancer 2020;0:1–10. doi:10.1136/ijgc-2020-001634
- ESMO management and treatment adapted recommendations in the COVID-19 era: gynaecological malignancies. ESMO Open. 2020 Jul;5(Suppl 3):e000827. doi: 10.1136/esmoopen-2020-000827.
1)輸血の適応について
献血された血液から、SARS-CoV-2 RNAが検出された報告があります1)。しかし、SARS-CoV1とMERS-CoVが流行した際に、これらの血液媒介感染の報告はありません2)。また、COVID-19が後に判明した患者からの輸血ではCOVID-19は発症しなかったという症例報告があります3)。現時点では、輸血による伝播の可能性は非常に低いと考えます。
感染蔓延にともなう輸血製剤の不足が懸念されています。リソースの関係から、輸血適応の制限や鉄剤などの薬物療法で対応することを考慮します。
- 1) Chang L, et al. Severe acute respiratory syndrome coronavirus 2 RNA detected in blood donations. Emerg Infect Dis. 2020;26(7):1631-1633.
- 2) Stramer SL. Current perspectives in transfusion-transmitted infectious diseases: emerging and re-emerging infections. ISBT Sci Ser.9,30-36. 2014.
- 3) Cho HJ, et al. COVID-19 transmission and blood transfusion: A case report. J Infect Public Health. 2020;13(11):1678-1679.
※日本赤十字社のHPもご参考ください( http://www.jrc.or.jp ![]() )
)
2)G-CSFの適応について
前述の化学療法において一定以上の発熱性好中球減少症(Febrile neutropenia: FN)のリスクが見込まれた場合に、必要があれば使用を考慮します。G-CSFを用いることで、FNとそれに伴う受診のリスクを軽減することが見込まれます。一方で、ウイルス感染症に対する予防効果のエビデンスは乏しいとされています。
[推奨]
- 予防的G-CSFの使用を考慮します。
- しかし、化学療法全例でルーチンに用いることは推奨しません。
※海外のガイドラインでは、通常推奨されているFNリスクが20%を超える場合以外、10%-20%の中等度リスクの化学療法を行う場合にも使用を検討してもよいとしています。
3)発熱性好中球減少症(FN)の対応について
固形腫瘍における化学療法のみでは呼吸器ウイルス感染症のリスクは大きく上昇しないと言われています1)。一方、小児患者のFNでは呼吸器ウイルス感染症の頻度が高いと報告されています2)。SARS-CoV1、MERS-CoV流行期における報告も少ないようです。
COVID-19の流行蔓延期においては、発熱患者は常にCOVID-19が鑑別となります。それはFN患者も例外ではありません。そして、COVID-19患者において、少数ながらも他の病原体が同時に検出された例が報告されています3)。初期にFNとして発症した、好中球減少を伴うCOVID-19患者の対応においてもそのことを留意するべきです。
また、悪性腫瘍患者におけるCOVID-19は急速に悪化する可能性があります。そのため、臨床的にCOVID-19が疑われる場合には、施設の状況に応じてウイルス検査や画像検査の閾値は下げるべきです4)。また、低リスクFNとして外来治療を行う場合には電話などによる綿密なフォローアップを行うべきです。
[推奨]
- FN患者を診察する場合にはCOVID-19の可能性を考え、各施設COVID-19対応ガイドラインに準じた予防策や十分なPPEを装着して診察を行うことを推奨します。
- FNガイドラインに準じた適切な抗菌薬治療を開始することを推奨します。
- 低リスクのFN患者では外来治療を検討しても良い。その場合は、治療開始後の電話などによる適切なフォローアップを行うことを推奨します。
- 事前の抗菌薬処方と電話診療による手法も検討する。その場合は、治療開始後の電話などによる適切なフォローアップを行うことを推奨します。
- 1) Nesher L, et al. The current spectrum of infection in cancer patients with chemotherapy related neutropenia. Infection. 42, 5-13, 2014.
- 2) Lindblom A, et al. Respiratory viruses, a common microbiological finding in neutropenic children with fever. J Clin Virol. 47,234-237, 2010.
- 3) Richardson S, et al. Presenting characteristics, comorbidities, and outcomes among 5700 patients hospitalized with COVID-19 in the New York City area. JAMA. 2020;323(20):2052-2059.
- 4) Cooksley T, et al. Emerging challenges in the evaluation of fever in cancer patients at risk of febrile neutropenia in the era of COVID-19: a MASCC position paper [published online ahead of print, 2020 Nov 23]. Support Care Cancer. 2020;1-10.
4)骨関連事象予防薬
乳がんにおける補助療法としてのビスホスホネート製剤:感染蔓延期においては、経口製剤への変更や製剤変更による間隔延長も検討します。
※ デノスマブについて:海外のガイドラインでは、病院外での投与を推奨していますが本邦で適応できるか不明です。
5)オピオイド
オピオイドによって免疫低下が示唆される報告があるものの十分なエビデンスではありません1)。免疫抑制の可能性を根拠に、投与の中断や新規の投与開始を踏みとどまることは推奨されません。
- 1) Sacerdote P. Opioid-induced immunosuppression. Curr Opin Support Palliat Care. 2, 14-18,2008.
<参考>
- ASCO
https://www.asco.org/asco-coronavirus-information/care-individuals-cancer-during-covid-19
- ESMO
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic
- NICE
https://www.nice.org.uk/guidance/conditions-and-diseases/infections/covid19
- NCCN
https://www.nccn.org/covid-19/
- ASBrS
https://www.breastsurgeons.org/management/practice/covid19
- AHNS
https://www.ahns.info/covid-19-info/
- ASH
https://www.hematology.org/covid-19
- EHA
https://ehaweb.org/covid-19/
1)外来での緩和医療について、注意することはありますか?
通常の診療と同様に、COVID-19が疑われる症例の適切な診療、管理は重要です1)。
流行期において、緩和医療目的で外来通院をされているがん患者さんについては、受診頻度を減らすこと、外来通院間隔を延長することや、電話やオンラインでの診療に切り替えることが可能かどうか症例毎に検討してください2)。
一方で、がんによる重篤な合併症を有する症例では積極的な対応が必要な場合があります。例としてESMOでは下記の様な症状を挙げています3)。
- 脊髄圧迫
- 切迫骨折および病的骨折
- 上部、下部、胆管の消化管閉塞
- 嘔気嘔吐
- 急性閉塞性腎不全
- 重度の呼吸困難
- 血栓症および肺塞栓症
- 重症の貧血、重症の血小板減少症
- 症候性の胸水、心タンポナーデ、症候性の腹水
- 上大静脈症候群
- 症候性の脳転移
- せん妄
- 在宅で管理できない癌性疼痛
- その他在宅で管理できない終末期の症状
2)COVID-19流行期のがん患者さんの支持療法についてエビデンスのある治療はありますか?
エビデンスのある支持療法はありませんが、ESMOでは貧血や下痢など症状ごとにエキスパートオピニオンを公開しています4)。
3)緩和治療中のがん患者さんを電話で診療したところ、強い不安を訴えておられました。どのように対応したらよいでしょうか?
感染防止のための外出自粛や孤独感などで、精神的なストレスを感じている患者さんもおられると思います。まずは傾聴していただき、可能であれば対面での診療に切り替えていただくのも良いかもしれません。また、厚生労働省5)や日本臨床心理士会6)による心の相談窓口の利用をご検討ください。。
4)緩和医療で使用する鎮痛剤がCOVID-19を悪化させる、と聞いたのですが?
一時、イブプロフェンなどの解熱鎮痛剤がCOVID-19を増悪させる、との報道がなされました。しかしながら、現在のところこれを支持する科学的な根拠はありません(WHO、2020年4月19日時点)。がん性疼痛などの治療目的で鎮痛剤を使用される場合も、通常と同様に使用可能と考えられます7) 8。
5)がん患者さんの緩和病棟への転院を検討していますが、受け入れてもらえますか?
日本緩和医療学会が行ったアンケートでは、全国の半数以上の緩和ケア病棟で患者さんの受け入れ状況に変化があったことが明らかになりました。緩和病棟への転院の可否は、その時の状況に大きく依存すると考えられますので、確認をお願いします9)。また、ほとんどの施設でCOVID-19流行中に面会制限が行われたことも明らかとなっています。転院による影響を詳細に検討いただき、患者さんやご家族が納得できる環境を提供できる様、十分に配慮をしていただくようお願いいたします。
6)在宅での緩和医療について、注意することはありますか?
在宅で緩和医療では、往診医や訪問看護師、在宅ケアサービスなど複数機関の多職種が関わるため、感染防止策の徹底や感染状況などの情報共有が大切になります。患者さん本人だけでなく、同居の家族、医療従事者は最大限の感染防止に努めていただくだけでなく、ご自身の体調管理にも注意をお願いいたします。この他、日本在宅ケアアライアンスによる新型コロナウイルス感染対策をご参照ください10)。
- 1) 日本環境感染学会「医療機関における新型コロナウイルス感染症への対応ガイド」
http://www.kankyokansen.org/uploads/uploads/files/jsipc/COVID-19_taioguide3.pdf
- 2) 厚生労働省「オンライン診療に関するホームページ」
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/kenkou_iryou/iryou/rinsyo/index_00010.html
- 3) ESMO「PALLIATIVE CARE PRIORITISATION DURING THE COVID-19 CRISIS」.
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/palliative-care-in-the-covid-19-era
- 4) ESMO「SUPPORTIVE CARE STRATEGIES DURING THE COVID-19 PANDEMIC」
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/supportive-care-in-the-covid-19-era
- 5) 厚生労働省「新型コロナウイルス感染症関連SNS心の相談」
https://lifelinksns.net/
- 6) 日本臨床心理士会「新型コロナこころの健康相談電話」
http://www.jsccp.jp/info/infonews/detail?no=708
- 7) WHO「The use of non-steroidal anti-inflammatory drugs (NSAIDs) in patients with COVID-19」
https://www.who.int/news-room/commentaries/detail/the-use-of-non-steroidal-anti-inflammatory-drugs-(nsaids)-in-patients-with-covid-19
- 8) 厚生労働省「新型コロナウイルスに関するQ&A(医療機関・検査機関の方向け)」
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/kenkou_iryou/dengue_fever_qa_00004.html#Q22
- 9) 日本緩和医療学会「新型コロナウイルス感染症に対 する対応に関するアンケート」
https://www.jspm-covid19.com/wp-content/uploads/2020/05/%E7%AC%AC1%E5%9B%9ECOVID-19%E8%AA%BF%E6%9F%BB%E9%80%9F%E5%A0%B120200523.pdf
- 10) 日本在宅ケアアライアンス「在宅ケアにおける新型コロナウイルス感染対策について」
https://www.jhhca.jp/covid19/ 200622policy/
1)過去に化学療法や放射線治療を受けたことがあると、COVID-19の発症および重症化のリスクは高くなりますか?
現時点で、限定的な証拠が得られているのみですが、がん治療によりCOVID-19発症のリスクが上昇する可能性があります。
一方、がん患者さんがCOVID-19に感染した場合、重症化する可能性が示されています。それは、がんの存在そのものや、がん治療がウイルスを排除することができる免疫を低下させるからだと考えられています。
最近、COVID-19感染と診断された肺癌患者において、直近3か月以内の化学療法施行歴が高い死亡リスクと関連していたと報告されています。
がん患者さんは、重要でないと思われる受診を延期できないか、調整できないか、あるいは電話再診などにできないかを主治医と相談して下さい。
ただし、COVID-19感染を心配して、がん治療を延期することは非常にむずかしい判断であり、必ず主治医と相談して決定して下さい。
リンク
1)SARS-CoV-2の感染・増殖と免疫機構について概説して下さい。
コロナウイルスは約26~32 kbの+鎖RNA(そのままmRNAとして使用される側のRNA鎖)の一本鎖RNAをゲノムとするエンベロープウイルスです。球状ウイルスのエンベロープ表面にはスパイク(S)蛋白があり王冠(コロナ)様突起(スパイク)構造を呈します。SARS-CoV-2のスパイク蛋白は気道上皮細胞などに高発現しているアンジオテンシン変換酵素2(ACE2)に結合し、細胞表面のタンパク分解酵素(TMPRSS2)でスパイクタンパクの一部が切り取られてのちに細胞内に侵入します。
https://www.cell.com/cell/fulltext/S0092-8674(20)30229-4 ![]()
細胞に感染後、+鎖ゲノムはRNA依存性RNAポリメラーゼ(RdRP)により一旦全長の-鎖ゲノムが合成され、-鎖ゲノムから同じくRdRPにより全長RNAゲノムと転写開始点の異なるmRNAが合成されます。通常ウイルス由来のRNAはRIG-IやMDA5と呼ばれる細胞内ウイルスRNAセンサーに感知され抗ウイルス活性を持つインターフェロン産生を促します。これらは自然免疫系と呼ばれています。一般的に、ほとんどのウイルスにはこの自然免疫系を抑制する機構を持っているため感染と増殖が成立します。感染局所からインターフェロンが分泌されると抗原呈示細胞、B細胞、T細胞などの免疫系細胞が活性化し獲得免疫系が働き出します。通常この獲得免疫系において感染成立からウイルス抗原を認識するIgMの産生が先行し、IgMからクラススイッチによる十分量のIgG産生までの過程にタイムラグがあり、その間にウイルスの増殖により感染が拡大します。SARS-CoV-2の場合、発症から19日後には100% (285/285)で抗体陽性となること、IgGはIgMと同時かそれほど遅れず検出され、検出後6日後にはどちらも最大値に達すると報告されています。
https://www.nature.com/articles/s41591-020-0897-1 ![]()
獲得免疫系の活性化の過程でIL-1, IL-6など様々なサイトカインが分泌されます。しかし、その量が過剰になるサイトカインストームを起こし、肺炎が重症化する可能性が示唆されています。IL-6のピーク値と肺炎の重症化の関連は明確に示されています。
https://www.medrxiv.org/content/10.1101/2020.03.30.20048058v1 ![]()
また炎症に伴い、COVID-19関連凝固症候群(COVID-19-associated coagulopathy)と呼ばれる血栓症が多彩な合併症を引き起こし抗凝固療法が合併症予防に有効であることが示されてきています。
COVID-19 and its implications for thrombosis and anticoagulation - ScienceDirect
2)治療薬候補とウイルス、免疫の関連を概説して下さい。
COVID-19の治療候補薬のとして多くの治験が多く行われています。その主なものと考えられている作用機序を概説します。一般的にウイルス感染症の重症度は体内で増殖したウイルス量に相関します。人ではウイルスの曝露量と重症度との関連を実験的に確かめることは困難ですが、動物実験では病原性ウイルスの接種量を増やすと重症度や致死率が上がることは明白です。一方、治癒に至る過程ではウイルス中和抗体IgGが十分量に達し遊離ウイルスを攻撃し、細胞傷害性T細胞が被感染細胞を排除することで達成されます。ウイルス中和抗体や細胞傷害性T細胞が十分量になるには感染から一定期間が必要です。その間の体内で増殖する総ウイルス量を減らすことができれば軽症で治癒し、ウイルスが増殖しより多くの細胞が感染を受ければ炎症も強くなり重症化すると考えられます。従って、COVID-19の重症化を防ぐにはウイルス増殖を抑え、免疫力を上げ炎症拡大を抑える必要があります。がん患者の中でも特に高齢者や明らかに骨髄抑制のある患者には感染早期からウイルス増殖を抑えることが重要だと考えられますがまだ特効薬と呼べるものはありません。デキサメタゾンは通常免疫反応を抑制するためウイルス感染症においてはウイルス増殖を促進する危険がありますが、重症化時にはデキサメタゾンが過剰な免疫反応を抑える治療が有効であることが示されてきています。
【ウイルス増殖を抑える薬剤】
■核酸アナログ:
核酸アナログあるいはそのプロドラッグは細胞内において、ウイルスがコードするRNA依存性RNAポリメラーゼ(RdRP)の基質として認識されRdRPを阻害しウイルス複製を抑えます。そのためコロナウイルス、インフルエンザウイルス、エボラ出血熱ウイルスなどRdRPにより複製する多くのRNAウイルスの増殖を阻害する可能性があります。
■ファビピラビル(商品名:アビガン、開発コード:T-705):
核酸アナログのプロドラッグとして吸収され細胞内でリン酸化されることで機能を発揮します。インフルエンザウイルスの経口治療薬として富士化学工業(現:富士フィルム富山化学)が開発した日本発の薬であり条件付き製造販売承認されています。条件付きとなった理由は妊娠動物への投与で催奇形性が認められたためで妊婦への投与は禁忌とされています。新型インフルエンザ対策として200万人分が備蓄されています。藤田医科大学や国立国際医療研究センターにおける観察研究により、COVID-19に対する有効性を示唆する症例が報告されています。さらに、作用機序から考えてこの薬は感染初期に投与するのがより効果的であると考えられることから、20~74歳の重症ではないCOVID-19肺炎患者156人を対象に単盲検試験で治験が行われ、アビガンを飲んだ患者では解熱や肺機能の改善が早く、PCR検査で陰性になるまでの日数の中央値が11.9日で、偽薬を飲んだ患者より2.8日短く有効性が示唆されました。このデータを基に承認申請を行いましたが、2020年12月21日の厚生労働省の専門部会では「単盲検試験」の信頼性が問題視され、承認には至らず継続審議となっています。二重盲検法によるRCTも海外で進められておりその結果を待って判断されることになりそうです。COVID-19患者へのアビガン投与には、(1)医療機関が研究班の観察研究に参加すること、(2)患者本人の同意があること、(3)医師の判断により同薬の使用が必要となった場合に限り可能と厚労省は2020年4月27日付けの事務連絡として説明されています。
https://www.mhlw.go.jp/content/000625757.pdf ![]()
■レムデシビル(開発コード:GS-5734, 米ギリアド・サイエンシズ社):
エボラ出血熱やマールブルグウイルス感染症の静注治療薬として開発された薬剤です。2020年5月1日に米国での緊急使用許可を受け、日本では特例承認されました。次いでFDAは2020年10月22日にCOVID-19の治療薬として正式承認しています。しかし、COVID-19に対する臨床試験の結果は分かれています。湖北省での研究では237人の重症COVID-19患者へのRCTで顕著な効果は見られなかったと2020年4月29日の Lancetに公表しています。一方、2020年2月21日から米国、欧州、アジアの1063人を対象に行われたRCTの結果では、レムデシビル投与群ではプラセボ投与群での平均回復日数15日に対して11日と有意に短かったとしています。死亡率もプラセボ群の11.6%に対して8.0%と低かったとNIHから発表されています。一方、2020年11月20日WHOは重症度によらずCOVID-19患者への有効性を示す証拠はなく、COVID-19患者へ投与しないことを推奨していますが、元となるデータの公表が待たれます。薬効から考えると重症化してからではなく感染早期に投与した方が有効である可能性が考えられ、投与対象やエンドポイントを考慮する必要があります。厚生労働省は「承認時に根拠にした治験のデータが否定されたわけではないうえ、有効性がないという結果でもないため、承認について見直す予定はない」としています。しかし、レムデシビルには腎障害などの副作用もあるため、レムデシビルはCOVID-19患者に広く使える特効薬ではないことは確かです。
https://www.niaid.nih.gov/news-events/nih-clinical-trial-shows-remdesivir-accelerates-recovery-advanced-covid-19 ![]()
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)31022-9/fulltext ![]()
WHO recommends against the use of remdesivir in COVID-19 patients
■シクレソニド(商品名オルベスコ):
喘息に対する吸入ステロイド薬ですが、MERSに対し抗ウイルス作用を示したとのデータがあり、COVID-19の医療薬としても効果が期待されました。神奈川県立足柄上病院と愛知医大のチームが、ダイヤモンド・プリンセスから感染が判明して搬送された60~70代の男女3人に使用しました。3人は入院後、呼吸症状が徐々に悪化しましたが、シクレソニドを使用したところ、症状が改善したと会見で発表しています。そのため、 国立国際医療研究センターは、全国21施設の協力を得て、肺炎のない軽症COVID-19患者90名を対象に、シクレソニドの多施設共同RCTを実施しましたが、シクレソニドの有効性は示されず、逆に対症療法群と比べてシクレソニド吸入剤投与群の方が、有意に肺炎増悪が多かったと2020年12月23日に発表しています。
■イベルメクチン(商品名:ストロメクトール)
ノーベル賞を受賞した大村智博士が開発した抗寄生虫薬で、放線菌が生成するアベルメクチンの化学誘導体ですが、オーストラリアのモナシュ大学から試験管内での新型コロナウイルス増殖抑制作用を報告しています。しかし、増殖抑制濃度は抗寄生虫薬として使う濃度より遙かに高い濃度で使用されており、抗ウイルス薬としての作用機序も核内輸送に関わるインポーチンの阻害という説が提唱されているものの詳細は不明です。
https://www.sciencedirect.com/science/article/pii/S0166354220302011?via%3Dihub ![]()
一方、新型コロナウイルスに対する臨床試験として、3か国169の病院のCOVID-19患者1414人に対しイベルメクチン投与群(704人)と非投与群(704人)を比較した観察研究では、イベルメクチン投与群では総死亡率が低く(1.4%対8.5%)、人工呼吸器装着患者の死亡率もイベルメクチン投与群の方が低かった(7.3%対21.3%)と、プレプリントのオンライン雑誌SSRNで報告していましたが、2020年6月8日までに取り下げられました。患者の臨床データは米データ分析会社の「サージスフィア」が提供しており、同社が関わった新型コロナウイルスについての論文は取り下げが相次ぎました。
https://www.nikkei.com/article/DGXMZO60089570Y0A600C2I00000/ ![]()
日本では2020年5月6日に北里大が治験を開始すると発表しており、上記論文の取り下げに関わらず、予定通り治験を進めるとしていますが、RCTの結果はまだ報告されていません。この薬は動物の抗寄生虫薬としても販売されているため一般に入手可能ですが、FDAは安易な人への投与に対して警告を発表しています。
https://www.fda.gov/animal-veterinary/product-safety-information/fda-letter-stakeholders-do-not-use-ivermectin-intended-animals-treatment-covid-19-humans. ![]()
一方、バングラディッシュのダッカでCOVID-19患者を扱う医療従事者118名を2群に分けた観察研究において、偽薬を服薬した群では60名中44名(73.4%)がCOVID-19と診断されたのに対し、予防的低用量のイベルメクチン(月12mg)を4ヶ月服薬したグループでは58名中4名(6.9%)のみがCOVID-19と診断されたとして、予防薬としての可能性が2020年12月15日発行のEuropean Journal of Medical & Health Science誌に発表されています。
https://www.ejmed.org/index.php/ejmed/article/view/599 ![]()
■フサン(一般名:ナファモスタットメシル酸塩)
蛋白分解酵素阻害剤で膵炎の治療薬として使われています。ドイツのグループが3月に類似の薬剤であるフオイパン(一般名: カモスタットメチル酸)が新型コロナウイルスはACE2に結合したのちの細胞内侵入に関わるタンパク質分解酵素(TMPRSS2)を阻害することを発表しましたが、東京大学の井上純一郎博士らのグループはナファモスタットがカモスタットの10分の1以下の濃度でウイルスの侵入過程を阻害することを見つけました。フィブリノゲンをフィブリンに分解する酵素も阻害するため、血栓を防ぐ効果もあります。また、アビガンなどと作用機序が異なるため併用効果が期待されています。東京大学は5月8日、東京大学附属病院など国内の6か所の医療施設で20歳から74歳の患者160人を対象にアビガンとフサンの併用とアビガン単独のグループに分けた臨床研究を開始したと発表されています。
https://www.cell.com/cell/fulltext/S0092-8674(20)30229-4 ![]()
https://www.ims.u-tokyo.ac.jp/imsut/jp/about/press/page_00060.html ![]()
■ヒドロキシクロロキン(商品名:プラニケル、仏サノフィ社):
マラリアの治療薬で海外では全身性エリトマトーデスや関節リュウマチの治療薬としても使われています。
リン酸クロロキンがin vitroでSARS-CoV-2に対し高い抗ウイルス作用を示すことから、中国では複数の病院において臨床研究が行われ有効性が報告されました(Gao et al, Biosci Trends. 2020 Mar 16;14(1):72-73)。
https://pubmed.ncbi.nlm.nih.gov/32074550/ ![]()
2020年3月28日にはFDAがCOVID-19入院患者への緊急使用を承認しましたが、その後の治験の多くでは明確な有効性は示せず、FDAもCOVID-19の治療薬として緊急承認を2020年6月15日に撤回しました。2020年6月20日NIHは入院患者に有益な結果をもたらす可能性は非常に低いと結論付け、臨床試験中止したと発表しました。
https://www.medrxiv.org/content/10.1101/2020.04.16.20065920v2 ![]()
■ロピナビル/リトナビル配合剤(商品名:カレトラ、米アッヴィ社):
ロピナビルはHIVのGag-Pol蛋白の9箇所を切断し成熟したGag蛋白群とRNA依存性DNAポリメラーゼ(いわゆるリバース トランスクリプターゼ),インテグラーゼを生成するHIV-1の生活環に必須の酵素を阻害し感染性HIV-1の産生を阻害します。リトナビルもHIVプロテアーゼ阻害剤として開発されましたが、肝臓でのCYP3A4によるロピナビルの分解を阻害するエンハンサー(ブースター)としての作用を期待して合剤として使用されています。ロピナビル/リトナビルはSARS-CoV-2のin vitro増殖抑制効果を示しタイなどで効果があったとする症例が報告され、RCTが実施されましたが効果がなかったことが発表されています。SaO2が94%以下のCOVID-19成人患者を対象に、抗HIV薬ロピナビル/リトナビルの効果を非盲検無作為化比較試験で検討しています。標準治療に加えてロピナビル/リトナビル(400mg/100mg)を1日2回、14日間経口投与するグループ(99名)と標準治療のみを実施するグループ(100名)を比較した結果、両グループ間で有意な差はなく、28日時の死亡率も同等でした(Bin Cao, et al. N Engl J Med)
https://www.nejm.org/doi/full/10.1056/NEJMoa2001282 ![]()
【免疫力を上げる治療法】
■回復者血漿療法:
中和抗体を含むと思われる感染症から回復した人の血漿を患者に投与する治療法で、1918年のスペイン風邪(H1N1型インフルエンザウイルス)当時にも使われた治療法です。アメリカでは2020年8月23日にFDAが緊急使用承認しており、日本でも2020年10月より国立国際医療研究センター病院 国際感染症センターで特定臨床研究「COVID-19回復者血漿を用いた治療の有効性・安全性の検討」が実施されています。免疫学的には有効な治療と考えられますが、ドナーから得られる血漿の供給量と治療薬としての安全性などから主流の治療法となるには課題もあります。
■LY-CoV555、LY-CoV016 モノクローナル抗体カクテル(商品名:banlanivima、米イーライ・リリー):
COVID-19から回復した患者の血漿から組換え技術を用いて2種類のモノクローナル中和抗体からなる製剤(banlanivimab)が開発され65人の軽症もしくは中等症の非入院患者を対象としたRCTが行われました。プラセボ投与群では10%が入院に至ったのに対し、banlanivimab投与群では3%の入院に留まったとの結果を受け、2020年11月9日にFDAより緊急時の使用承認を得ています。対象は軽症もしくは中等症の12才以上のCOVID-19患者で65才以上、基礎疾患があるなど重症化が予想される患者となっています。しかし、酸素吸入や人工呼吸器を使用しているCOVID-19患者に対して効果はなく、むしろ悪化する可能性があり投与は認められていません。
https://www.fda.gov/news-events/press-announcements/coronavirus-covid-19-update-fda-authorizes-monoclonal-antibody-treatment-covid-19 ![]()
【炎症、サイトカインストームを抑える治療法】
■ステロイド
武漢市のCOVID-19重症患者(ARDS)84人に対する後ろ向きコホート試験としてメチルプレドニゾロンのパルス療法をした群(50人)ではしなかった群(34人)より重症度が高かったにもかかわらず、死亡率は低かった(46%対61.8%)と報告されています。
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/2763184 ![]()
その後、2020年6月17日 New England Journal Medicine誌にデキサメタゾンの投与(一日6 mg経口または静脈内投与、10日間)の有無による死亡率の差を調べた結果が掲載されました。デキサメタゾン治療群(2,104人)と標準治療群(4,321人)の比較のうち、軽症者群では有意差が見られなかったものの(17.8% vs. 14.0%; リスク比, 1.19; 95% CI, 0.91-1.55)、人工呼吸器(29.3% vs. 41.4%; リスク比, 0.64; 95% CI 0.51-0.81)や酸素吸入(23.3% vs. 26.2, リスク比, 0.82; 95% CI, 0.72-0.94)を受けていた群では28日後の死亡率が優位に低く重症者で有効であるとの結果がPreliminary Reportとして報告されました。
https://pubmed.ncbi.nlm.nih.gov/32678530/ ![]()
この報告を受け、米NIHは6月25日治療ガイドラインを改定し人工呼吸器または酸素投与を要するCOVID-19患者にデキサメタゾンの使用を推奨しています。
https://www.covid19treatmentguidelines.nih.gov/whats-new/ ![]()
厚労省も7月17日掲載のCOVID-19診療の手引き(第2.2版)に日本国内で承認されている医薬品としてデキサメタゾンを追加掲載しました。
https://www.mhlw.go.jp/content/000650168.pdf ![]()
WHOは重症COVID-19患者へのデキサメタゾン、ハイドロコーチゾンまたはプレドニゾロンの投与を推奨しています。一方重症でないCOVID-19患者に対しては投与しないことを推奨しています。
https://www.who.int/news-room/q-a-detail/coronavirus-disease-covid-19-dexamethasone ![]()
■トシリズマブ(商品名アクテムラ)
岸本忠三博士(大阪大学)らが発見した炎症性サイトカインIL-6の受容体に結合しIL-6の機能を阻害する抗体薬で関節リウマチの治療薬として使われています。免疫細胞の活性化には様々なサイトカインと呼ばれる物質が分泌されますが、その量が過剰になるサイトカインストーム(サイトカインの嵐)と呼ばれる状態になると、活性化した免疫細胞が正常な細胞にもダメージを与えるようになりCOVID-19の重症化に関与しているとの説が有力です。なぜサイトカインストームが起きるかはよく分かっていませんが、主要な炎症性サイトカインであるIL-6の血中濃度最大値と肺炎の重症度との間に明確な関連があることが報告されています (Russellら, Ecancermedicalscience)。中国では、この治療薬を使った複数の医師主導治験では有効性を示唆する症例報告が複数あり、既に3月からCOVID-19患者への投与が認可されています。日本では、大阪はびきの医療センターがトシリズマブを重症患者に使ったところ、2020年4月13日時点で7人中5人の症状が改善したと発表されました。その後、中等症のCOVID-19入院患者243名を対象としたRCTでは、トシリズマブ投与群(8 mg/kg)と偽薬投与群間で挿管に至るリスクや死亡リスクに有意差はなく有効性を示す事はできなかったと2020年10月21日公表のNEJMに発表されました。
https://ecancer.org/en/journal/article/1022-associations-between-immune-suppressive-and-stimulating-drugs-and-novel-covid-19-a-systematic-review-of-current-evidence/abstract ![]()
https://pubmed.ncbi.nlm.nih.gov/33085857/ ![]()
3)SARS-CoV-2抗体検査キット
海外ではCellex社製「qSRAS-CoV-2 IgG/IgM Cassette Rapid Test」と、CEマーク(EU加盟国基準適合)を取得したWuhan Easy Diagnosis Biomedicine社製「COVID-19 (SARS-CoV-2) IgM/IgG Antibody Test Kit」(いずれも中国製)、ロシュ製「Elecsys Anti-SARS-CoV-2 serology test」などが認可されています。日本でも複数のキットが入手可能になっています。しかし、WHOは、抗体検査について、診断を目的として単独で用いることは推奨されず、疫学調査等で活用できる可能性を示唆しており、日本において臨床用に認可されたキットはありません。これらの検査キットは抗SARS-CoV-2 IgG抗体とIgM抗体を検出するもので、15分程度で結果が得られます。疫学的調査や研究での利用に有用であり、実際、ニュ-ヨークや日本でも東京、大阪など一部の地域での抗体陽性率の把握に利用されています。一方、抗体検査が陽性になれば社会活動をしても良いとするいわゆる“パスポート”の発行も一部では論じられていますが、個人レベルでの診断や結果の解釈には注意が必要です。感染初期には検出されないことがあるほか、これらのキットで検出される抗体にはウイルスの増殖を抑える中和抗体以外にも役に立たない抗体や、デング熱とジカ熱などで知られているように近縁のウイルス感染を促進する抗体も想定されます。また、SARS-CoV-2以外のコロナウイルス抗体も検出される可能性があります。またキット間での性能にもばらつきが報告されており異なるキットを用いた結果の解釈には注意が必要です。
https://www.fda.gov/news-events/press-announcements/coronavirus-covid-19-update-serological-tests ![]()
https://www.fda.gov/medical-devices/letters-health-care-providers/important-information-use-serological-antibody-tests-covid-19-letter-health-care-providers ![]()
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000121431_00132.html ![]()
SARS-CoV-2の免疫持続期間は今後の流行動態を左右する重要な因子であると報告されています。通常の感冒を引き起こすSARS-CoV-2と同じbetacoronavirusに属するコロナウイルスOC43やHKU1では免疫持続期間は40週程度と推定されており、毎年冬季に流行します。
https://science.sciencemag.org/content/early/2020/05/11/science.abb5793.full ![]()
SARS-CoV-2については、COVID-19治癒後の患者3万人以上の血液を調べた結果、スパイク蛋白に対する中和抗体が少なくとも感染から5ヶ月後も維持されていたと2020年12月4日号のScience誌に報告されました。また25人を対象にした詳細な解析では感染8か月後でもスパイク蛋白およびヌクレオカプシドに対するメモリーB細胞と検出可能な中和抗体が維持されていることが2020年12月20日付けのScience Immunologyで報告されています。
https://pubmed.ncbi.nlm.nih.gov/33115920/ ![]()
https://immunology.sciencemag.org/content/5/54/eabf8891 ![]()
4)SARS-CoV-2の抗原検査キットは診断に有効でしょうか?
複数の会社が抗原検査キットを開発していますが、日本ではみらかホールディングスの連結子会社である富士レビオ株式会社が開発した鼻咽頭ぬぐい液を検体とするキット(商品名:エスプラインSARS-CoV-2)が承認され、中医協で保険適用の検査費が6000円と定められました。複数の抗体による抗原を捕捉し酵素反応による発色とイムノクロマトグラフィーにより反応開始から30分以内に判定が可能です。添付文書には国内臨床検体を用いた試験と行政検査検体を用いた試験の2つの結果が記載されており、RT-PCR法との陽性一致率はそれぞれ、37%(10/27例)と67%(16/24例)と書かれています。陰性一致率はそれぞれ98%(44/45例)と100%(100/100例)と書かれています。このように、PCR法に比べ感度は落ちますが、迅速性において優れており、陽性であれば診断に直結できるメリットがあります。当初、陰性の場合はPCR法による確定診断が必要とされていましたが、その後の調査で発症後9日目以内ではPCR法に近い一致率が得られることが分かり、2020年6月16日からは陰性の場合も確定診断とすることが可能になりました。2020年6月19日には同じく富士レビオより唾液を検体とするキット(商品名:ルミパルス SARS-CoV-2 Ag)が承認されました。このキットは、発光試薬を用いることで感度が高く偽陰性が少ないため、発症から9日目以内の患者の唾液を用いて陽性、陰性いずれの場合でも確定診断として利用できます。2020年6月25日には保険適用(6000円)されました。全国の病院などに約800台設置されている自動検査装置「ルミパルス G1200」および「ルミパルスG600II」でこの試薬が使え、みらかホールディングスの連結子会社であるSRLにより受託検査も開始されました。
https://www.fujirebio.co.jp/products/espline/sars-cov-2/index.html ![]()
https://japan.zdnet.com/release/30452806/ ![]()
5)SARS-CoV-2ワクチンについて
ワクチンには不活化ワクチンあるいはスパイク蛋白を抗原とするものがあり、後者はスパイク蛋白そのものを接種するもの、スパイク蛋白に翻訳されるmRNAを接種するもの、スパイク蛋白をコードするDNAをプラスミドまたはアデノウイルスベクターに取り込ませて摂取するものに分けられます。日本が輸入を予定しているワクチンの内、これまでに、米国ファイザー社とドイツのビオンテック社が共同開発したワクチンとモデルナ社が開発したワクチンがFDAより緊急使用の許可を受け2020年12月より接種が開始されています。これらのワクチンはSARS-CoV-2のスパイク蛋白をコードするmRNAワクチンです。またmRNA自身にTLR7などを介したアジュバント効果が期待されるため、これまでのワクチンと異なりアジュバントは含まれていません。ファイザー・ビオンテック社のワクチンは21日、モデルナ社のワクチンは28日間隔を空けて、2回接種することで抗体価を上げます。接種後7日以降あるいは14日以降のCOVID-19発症予防に対する有効性が中間発表されており、いずれも約95%前後と高い有効性が示され、米国FDAの緊急使用承認を受けすでに接種が開始されています。今後、中長期の有効性や安全性などの確認が必要です。SARS-CoV-2感染者でも感染6ヶ月以降から再感染者の報告が多数報告されるようになっており、長期の予防効果はまだ不明です。
mRNAは分解されやすいため低温での保管が必要なこと、特にファイザー・ビオンテック社のワクチンは-80℃で輸送、長期保存する必要があります。また解凍後、冷蔵庫内(4-8℃)での保管期間もファイザー・ビオンテック社のワクチンは5日間、モデルナ社のワクチンが30日間保存出来るとされています。
安全性については、接種直後のアナフィラキシーショックやアレルギー反応が接種の開始されたイギリス、アメリカで報告されています。ファイザー・ビオンテック社のワクチンでは100万回に13回、モデルナ社のワクチンでは100万回に2.5回の割合でアナフィラキシーを生じたと報告されています。英医薬品・医療製品規制庁(MHRA)は、過去にワクチン接種で重大なアレルギー反応が現れたことのある人は接種しないよう勧告しています。
英オックスフォード大学とアストラゼネカ社が共同開発しているアデノウイルスベクターワクチンも2020年12月末に英医薬品・医療製品規制庁(MHRA)により緊急承認され、すでに接種が開始されています。このワクチンは前者2つとは異なり、チンパンジーの風邪ウイルス(アデノウイルス)ベクターにSARS-CoV-2のスパイクタンパク質の遺伝子を組み込んだもので、比較的安価に大量生産でき冷蔵庫(2~8℃)で保管できるなどのメリットがあります。治験での有効性は平均70%とmRNAワクチンよりは低めでしたが、間違って初回に1/2量を投与した群では90%の効果があり、現在追加の治験が実施されしています。
https://www.anaphylaxis.org.uk/2020/12/10/mhra-statement-on-guidance-to-vaccination-centres-on-managing-allergic-reactions-following-covid-19-vaccination/ ![]()
ロシアは第3相試験なしに世界に先駆けて2020年8月にワクチン(スプートニクV)を承認したことが問題視されていますが、1回目と2回目で異なる型のヒトアデノウイルスベクターを用いることでアデノウイルス蛋白に対する免疫反応を抑えるよう工夫されており91.4%の有効性を発表しています。中国ではシノファーム社の不活化ワクチンの治験を進め、UAE、バーレーンで86.1%の有効性が示され緊急使用が承認される一方、ペルーでは被験者の一人に神経症状が現れ治験が中断されています。日本ではアンジェス社がプラスミドDNAを使ったワクチンの第2/3相試験を2020年12月に、塩野義製薬が精製たんぱく質を抗原としたワクチンの第1/2相試験を2020年12月に開始しています。
6)SARS-CoV-2の変異について
SARS-CoV-2はゲノムサイズ29.9kbのうち平均して一月に2か所くらいの変異が起きています。多くの変異は感染力や病原性に影響を与えることはありませんが、感染拡大が続くと確率的に免疫回避や伝播力の高い適応変異が現れる可能性が増加します。日本ではスパイク蛋白のD614G変異株が主に流行しています。約100種類のスパイク領域の変異株の感染力と中和抗体に対する反応性を比較した結果、D614G変異は元株に比べ感染力が上がっていることが2020年9月号のCELL誌に報告されています。また、N234Q, L452R, A475V, V483Aなどの変異はいくつかのモノクローナル抗体に対する反応性が低くなると報告されています。
https://pubmed.ncbi.nlm.nih.gov/32730807/ ![]()
一方2020年9月21日までの変異の解析結果では、ほとんどの変異はAPOBECなどによるRNA-editingの結果で明らかに感染力の高い変異は同定できなかったと2020年11月25日号のNature Communications誌に報告されています。
https://pubmed.ncbi.nlm.nih.gov/33239633/ ![]()
その後、COG-UK Consortiumによるの査読前の発表によると2020イギリスのケント州で流行が拡大中のB.1.1.7と呼ばれる変異株には通常より多い変異が見られ特にスパイク蛋白内に多くの変異が見つかっています。2020年9月に初めて同定されたB.1.1.7変異株はその後平均的な変異を蓄積しており、B.1.1.7で見られる変異は、人での伝播性を増した適応変異の可能性が示唆されています。スパイク蛋白内のN501Y変異はヒトやマウスのACE2への親和性が増していることが示されています。del69-70の欠失変異はヒトでの免疫反応に関連している可能性が論じられています。P681Hはフリン切断部位近傍に位置しています。
https://www.cogconsortium.uk/news_item/update-on-new-sars-cov-2-variant-and-how-cog-uk-tracks-emerging-mutations/
![]()
Preliminary genomic characterisation of an emergent SARS-CoV-2 lineage in the UK defined by a novel set of spike mutations - SARS-CoV-2 coronavirus / nCoV-2019 Genomic Epidemiology - Virological
南アフリカやブラジルではスパイク蛋白内のE484K変異株が流行しており、人での伝播性が増していることが示唆されています。一方、これらの変異株で病原性が増加しているという証拠は今のところ報告されていません。日本で見つかる変異のモニタリングは国立感染研究所が行っており結果を報告しています。
https://www.niid.go.jp/niid/ja/diseases/ka/corona-virus/2019-ncov/10084-covid19-28.htm ![]()
①血液悪性腫瘍
血液悪性腫瘍は、迅速な診断と治療を要する疾患も多い。そのため、治療を待機することが難しい場面も多く、COVID-19蔓延期においては常に難しい判断が求められます。
1)血液悪性腫瘍に罹患しているとCOVID-19の重症化リスクは上昇しますか?
血液悪性腫瘍患者におけるCOVID-19は知見が集積されてきています。
多くの後方視的検討では、死亡率14-61%と高い死亡率を認めます。3377名のデータを使ったメタ解析により成人では34%、小児では4%の死亡率が報告されています。統計学的には固形腫瘍患者群と有意差が見られないという報告がありますが、健常人と比較して高い傾向があります。
活動性のある悪性腫瘍患者全体では、30日死亡率のHR 5.20 [95%CI : 2.77-9.77]と報告されていますが、治療中の血液悪性腫瘍患者についての検討では、重症化のリスクも高く(HR 2.49, [95%CI: 1.35-4.67])、本邦の報告含めて50-61%と高い死亡率を認めています1)-4)。
これらの検討から現在治療を行なっている、または必要とする血液悪性腫瘍患者ではCOVID-19の重症化リスクが高いことが示唆されています。そのため、流行期または直近で危惧される状況では感染予防が非常に重要です。
COVID-19蔓延期において、新規診断の数日以内に強力化学療法を行う必要がある場合には治療開始前のPCR検査スクリーニングを考慮するという意見もありますが、施設ごとに流行状況に応じた検討が必要です。
寛解が得られている患者でCOVID-19に感染した場合にはウイルスがクリアランスされるまで次治療開始延期を考慮します。
ウイルスのクリアランスも血液悪性腫瘍患者では遷延することが報告されています。感染性についての検討は少ないものの注意を要します5)6)。
②血液悪性腫瘍に対する治療とCOVID-19について
1)急性骨髄性白血病の治療はどうするべきでしょうか?
緊急の治療が必要な病態であることが多く、治療導入を遅らせるべきでありません。寛解が得られるまでの治療は通常通り行うことを推奨します。一方で、現在治療を行なっている状況で寛解が得られている場合、7-14日以内の治療延期は予後に影響しないとの報告がありますので、地域の状況に合わせて治療スケジュールを調節することも検討されます。
FLT3阻害薬のギルテリチニブは、発熱性好中球減少症(Febrile neutropenia: FN)が45.9%で見られるため使用する場合には十分な説明と対応の準備が必要です。その他の分子標的薬とCOVID-19のリスク、また投与間隔の調節についての検討はないものの、流行状況と病勢に応じて症例毎に検討されます。
2)急性リンパ球性白血病の治療はどうするべきでしょうか?
緊急で治療が必要な病態であることが多く、治療導入を遅らせることを推奨しません。寛解が得られるまでの治療を通常通り行うことを推奨します。
3)慢性骨髄性白血病(CML)の治療はどうするべきでしょうか?
新規診断のCMLへの治療開始延期は推奨されません。チロシンキナーゼ阻害薬(TKI)による治療開始後は血球減少のリスクがあるため、感染予防は十分に行います。
治療開始後、MR4が一定期間以上得られている患者では、TKIの中止も考慮されます。しかし、一方では中止後の定期的モニタリングも必須ですので流行状況などを考慮して検討されます。
また、TKI内服中の方がCOVID-19に罹患した場合、軽症例ではTKIを中止する必要はなく重症例ではTKIを一時的に中止するかどうかは症例毎に検討を要します。
4)慢性リンパ性白血病の治療はどうするべきでしょうか?
一般的に、CLL患者は非常に免疫が低下しており感染症の高リスクです。
適切な感染予防と、定期的な免疫グロブリンの補充が必要ですが、流行期では頻回の外来通院がリスクになる可能性を考慮して、補充間隔の調節も検討されます。
有症状のCLL患者では治療開始を検討します。その中では経口薬治療も検討されます。イブルチニブがCOVID-19に効果を示す可能性が示唆されていますが、それを根拠にイブルチニブを常に選択、またCLLのCOVID-19患者に投与することはデータが不十分であり今後の検討が必要です。
5)アグレッシブ リンパ腫の治療はどうするべきでしょうか?
新規診断例においては、早急な治療開始が必要であることが多いため治療開始を延期することは推奨されません。COVID-19流行期において、通院で化学療法を行うかどうかについては治療強度とのバランスで検討します。
限局型においては、流行状況次第では通院回数を減少するため放射線治療の省略も検討されます。
6)ホジキンリンパ腫の治療はどうするべきでしょうか?
治癒を期待して治療するため、治療導入の時期を逃さないことが重要です。
ブレオマイシンを使用する場合には薬剤性肺臓炎のリスクを踏まえて選択することを推奨します。
ニボルマブを使用する場合、免疫チェックポイント阻害薬がCOVID-19重症化のリスクであるかどうかは意見が別れているところであり、個別に判断を行うことを推奨します。
7)インドレント 悪性リンパ腫の治療はどうするべきでしょうか?
有症状患者では治療開始を検討します。流行期において、無症状患者や治療開始をするか検討を要する患者(例:GELF criteriaにあてはまるものの、無症状の場合)では、治療開始のリスク・ベネフィットを十分に検討した上で、慎重な経過観察も考慮されます。すでに治療を開始している患者では、病勢次第では、より毒性が低い治療レジメンへの変更も検討されます。リツキシマブのメンテナンス治療も病勢次第では中止や間隔の延長も検討されます。
流行期における放射線治療は延期や照射量の調節を放射線腫瘍医と協議します。
8)多発性骨髄腫の治療はどうするべきでしょうか?
新規に診断された活動性の有症状の患者では、治療開始の延期は推奨されません。一方で、流行状況に応じて治療に伴う有害事象(骨髄抑制、薬剤性肺障害含む)のリスクと通院頻度のバランスに応じて、ダラムツズマブの有無を含めた治療レジメンを検討します。
自己幹細胞移植は流行状況次第では延期を検討されます。
9)骨髄移植の方針はどのようにするべきでしょうか?
COVID-19蔓延期においては、ドナーの健康管理も重要です。
陽性患者では最低2週間〜1ヶ月延期することが望ましい。幹細胞源の凍結保存、凍結処理の上での移植処置開始も検討されます7)。
10)CAR-T療法は行うべきでしょうか?
COVID-19流行期におけるCAR-T療法の報告はなく、個別症例において十分に適応を検討します。
参考文献
- 1) He W, et al. COVID-19 in persons with haematological cancers. Leukemia. 2020;34(6):1637-1645.
- 2) 日本血液学会HPより
http://www.jshem.or.jp/modules/news/index.php?content_id=95
- 3) Robilotti EV, et al. Determinants of COVID-19 disease severity in patients with cancer [published online ahead of print, 2020 Jun 24]. Nat Med. 2020;10.1038/s41591-020-0979-0.
- 4) Vijenthira A, et al. Outcomes of patients with hematologic malignancies and COVID-19: A systematic review and meta-analysis of 3377 patients. Blood, DOI: 10.1182/blood.2020008824
- 5) Shah V, et al. Poor outcome and prolonged persistence of SARS-CoV-2 RNA in COVID-19 patients with haematological malignancies; King's College Hospital experience [published online ahead of print, 2020 Jun 11]. Br J Haematol. 2020;10.1111/bjh.16935.
- 6) Tepasse PR, et al. Persisting SARS-CoV-2 viraemia after rituximab therapy: two cases with fatal outcome and a review of the literature [published online ahead of print, 2020 Jun 1]. Br J Haematol. 2020;10.1111/bjh.16896.
- 7) 日本骨髄バンクHP:新型コロナウイルス感染症(COVID-19)に関する情報一覧より
https://www.jmdp.or.jp/information/covid-19202036.html

その他
- ASH:COVID-19 and CLL: Frequently Asked Questionsより
https://www.hematology.org/covid-19/covid-19-and-cll - EHA:Recommendations for specific hematologic malignanciesより
https://ehaweb.org/covid-19/covid-19-recommendations/recommendations-for-specific-hematologic-malignancies/ - Yahalom J, et al. ILROG emergency guidelines for radiation therapy of hematological malignancies during the COVID-19 pandemic. Blood. 2020;135(21):1829-1832.
- Ljungman P, et al. The challenge of COVID-19 and hematopoietic cell transplantation; EBMT recommendations for management of hematopoietic cell transplant recipients, their donors, and patients undergoing CAR T-cell therapy [published online ahead of print, 2020 May 13] [published correction appears in Bone Marrow Transplant. 2020 Jun 8;:]. Bone Marrow Transplant. 2020;1-6.
③HIV関連悪性腫瘍(Kaposi肉腫、Castleman病)におけるCOVID-19
HIV患者におけるCOVID-19については、CD4リンパ球数が500/μl以上の症例が主であり、多くはnon-HIV患者と死亡率は変わりないと報告されています1)-3)。
1)Kaposi肉腫/HIV関連Castleman病において抗ウイルス薬以外の治療はどのようにするべきでしょうか?
Kaposi 肉腫やHIV関連Castleman病に対しては、ドキソルビシン内包リポソームを行うことが多いと思いますが、他の固形癌患者と比較して血球減少を認めやすいため、十分な感染予防が必要です。予防的G-CSFの併用も検討されます。
HIV関連Castleman病に対してはリツキシマブ(保険適応外)も検討される場合があります4)。リツキシマブ投与下でウイルスクリアランスの遷延、重症化が示唆される症例が報告されていますので、治療開始には十分な検討が必要です5)6)。
2)HIV患者関連悪性腫瘍患者がCOVID-19に罹患した場合には、ARTを変更するべきでしょうか?
テノホビル/エムトリシタビン配合剤投与中の方でRisk低下が示唆されています8)。しかし、テノホビル/エムトリシタビン配合剤を予防内服している人でCOVID-19の増加が報告されており、テノホビル/エムトリシタビン配合剤の効果は確認されていません9)。HIV関連悪性腫瘍患者がCOVID-19に罹患した場合、ARTの継続や変更を検討する際には、感染症専門医にコンサルトすることを推奨します。
参考文献
- 1) Blanco JL, et al. COVID-19 in patients with HIV: clinical case series. Lancet HIV. 2020;7(5):e314-e316.
- 2) Vizcarra P, et al. Description of COVID-19 in HIV-infected individuals: a single-centre, prospective cohort [published online ahead of print, 2020 May 28]. Lancet HIV. 2020;S2352-3018(20)30164-8.
- 3) Hu Y, et al. Coinfection with HIV and SARS-CoV-2 in Wuhan, China: A 12-person case series [published online ahead of print, 2020 Jun 12]. J Acquir Immune Defic Syndr. 2020;10.1097/QAI.0000000000002424.
- 4) HIV感染症とその合併症 診断と治療ハンドブック HIV関連キャッスルマン病
http://hb.acc-info.jp/part2/no37.html - 5) Tepasse PR, et al. Persisting SARS-CoV-2 viraemia after rituximab therapy: two cases with fatal outcome and a review of the literature [published online ahead of print, 2020 Jun 1]. Br J Haematol. 2020;10.1111/bjh.16896.
- 6) Guilpain P, et al. Rituximab for granulomatosis with polyangiitis in the pandemic of covid-19: lessons from a case with severe pneumonia [published online ahead of print, 2020 Apr 20]. Ann Rheum Dis. 2020;annrheumdis-2020-217549.
- 7) Cao B, et al. A Trial of Lopinavir-Ritonavir in Adults Hospitalized with Severe Covid-19. N Engl J Med. 2020;382(19):1787-1799.
- 8) Del Amo J, et al. Incidence and Severity of COVID-19 in HIV-Positive Persons Receiving Antiretroviral Therapy: A Cohort Study [published online ahead of print, 2020 Jun 26]. Ann Intern Med. 2020;10.7326/M20-3689.
- 9) Ayerdi O, et al. Preventive Efficacy of Tenofovir/Emtricitabine Against Severe Acute Respiratory Syndrome Coronavirus 2 Among Pre-Exposure Prophylaxis Users. Open Forum Infec Dis, 2020;7(11):ofaa455
肺がんについては、本Q&A以外に日本肺癌学会よりCOVID-19 パンデミックにおける肺癌診療:Expert opinionも公表されており、そちらも診療方針を考える上で参考となります1)。
1)COVID流行期の肺がん手術に対して基本的にどのように考えれば良いですか?
一般に肺がん患者には喫煙者が多く、また間質性肺炎や肺気腫を併存している患者さんが多くおられます。肺がんの手術ではこういう患者さんから肺を切除することになるので、他のがんの手術に比べてリスクは高いと思われます。実際、武漢の同済病院からの報告によると胸部外科手術後に発症した11名のCOVID-19の死亡率は27%1)、武漢大学では胸腔鏡下肺切除3名のうち2名が死亡した2)と報告されています。従ってCOVID-19 が確定している患者の手術はよほどの緊急性がない限り行うべきではありません。また、COVID-19潜伏期に手術を行うことを可及的に回避する方策をとることが重要になります。そのためには手術適応をCOVID-19の蔓延度と手術の必要性のバランスで考えることが必要です。
米国外科学会の待機的手術トリアージ ガイドライン3)によると、病院のCOVID-19蔓延程度を三つのフェーズに分類しています。
| フェーズ Ⅰ: | C準緊急期COVID-19患者の急速な増加が認められず、病院資源が保たれ、ICUでの人工呼吸器管理が可能な時期 |
| フェーズ Ⅱ: | 緊急期COVID患者が急増し、ICUの人工呼吸器に制限がある、手術室備品が不足している時期 |
| フェーズ Ⅲ: | 病院資源が全てCOVID-19 対策に向けられている、ICUの人工呼吸器使用不能、手術室備品が枯渇する時期 |
そして、フェーズIは三ヶ月以内、フェーズIIは数日以内、フェーズIIIでは数時間以内に手術をおこなわなければ生存率が低下するもの以外の手術を制限するということが提案されています。実際の現場では同じフェーズIIといってもいろいろな場合があるでしょうから、最終的は個別に手術をしないリスク、行うリスクをよく吟味することが必要になります。
肺がんの手術に当てはめてみると、フェーズが進むに従って手術を延期する順番は「悪性度の低い癌」、「進行がんであるが代替治療が存在し、手術を行っても予後があまり期待できない場合」、そして最後まで手術の可能性を追求すべきなのが「進行がんであり手術が唯一治癒のチャンスをもたらす患者」あるいは「外科的処置によってのみ救命可能である患者」、ということになります。
すでに肺がん手術に関するガイドラインはAmerican College of Surgeons(ACS) 3), Thoracic Surgery Outcomes Research Network4), European Society of Medical Oncology(ESMO)5)、American Society for Clinical Oncology(ASCO)6), International Association for Study of Lung Cancer(IASLC) 7), UpToDate8等よりガイドラインが発表されています。以下はわが国の状況も鑑みてそれらの情報をまとめたものです。
- 1) Peng S, Huang L, Zhao B, et al: Clinical course of coronavirus disease 2019 in 11 patients after thoracic surgery and challenges in diagnosis. J Thorac Cardiovasc Surg, 2020, DOI 10.1016/j.jtcvs.2020.04.005
- 2) Lei S, Jiang F, Su W, et al: Clinical characteristics and outcomes of patients undergoing surgeries during the incubation period of COVID-19 infection. EClinicalMedicine:100331, 2020, DOI 10.1016/j.eclinm.2020.100331
- 3) American College of Surgeons: ACS:COVID19 and Surgery, Clinical issues and guidance, COVID-19 guidelines for triage of throacic patients.
https://www.facs.org/covid-19/clinical-guidance/elective-case/thoracic-cancer, 2020,
- 4) Thoracic Surgery Outcomes Research Network: COVID-19 Guidance for Triage of Operations for Thoracic Malignancies: A Consensus Statement from Thoracic Surgery Outcomes Research Network. Ann Thorac Surg, 2020, DOI 10.1016/j.athoracsur.2020.03.005
- 5) ESMO: Management and treatment adapted recommendations in the COVID-19 era: Lung Cancer,
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/lung-cancer-in-the-covid-19-era
- 6) Singh AP, Berman AT, Marmarelis ME, et al: Managemenet of Lung Cancer during the COVID-19 pandemic. JCO Onclogy Practice, 2020, DOI 10.1200/OP.20.00286
- 7) Dingemans AC, Soo RA, Jazieh AR, et al: Treatment guidance for lung cancer patients during the COVID-19 pandemic. J Thorac Oncol, 2020, DOI 10.1016/j.jtho.2020.05.001
- 8) Uzzo RG, Kutikov A, Geynisman DM: Coronavirus disease 2019 (COVID-19): Cancer care during the pandemic,
https://www.uptodate.com/contents/coronavirus-disease-2019-covid-19-cancer-care-during-the-pandemic
2)フェーズIIIであっても行うべき手術にはどのようなものがありますか?
フェーズIIIであっても行うべき手術として下記のようなものが挙げられます。
- 気道が脅かされ窒息のリスクがある場合
- 腫瘍に伴う敗血症
- 致死的になり得る外科手術の合併症 出血、気道の縫合不全など
3)フェーズIIであっても行うべき手術にはどのようなものがありますか?
このフェーズではたいていの待機的手術は延期が推奨されますが、以下は早く行う必要があります。
- 腫瘍関連の感染症
- 血胸、膿胸、感染したメッシュなど
4)フェーズIの時の優先度の高い手術にはどのようなものがありますか?
フェーズIの時の優先度の高い手術として下記のようなものが挙げられます。
- 充実主体(>50%)の腫瘍、2cmより大きい腫瘍であるがリンパ節転移陰性。腫瘍倍加時間<400日
- リンパ節転移陽性(切除可能なN1/N2で治療前または導入治療終了後)
- 治療方針決定のためのステージングのための小手術(縦隔鏡、胸膜播種診断のための胸腔鏡)
- 臨床試験に組み入れられた患者のプロトコル治療としての手術
- 肺がん関連の膿瘍、膿胸、心タンポナーデに対する手術。
5)フェーズIの時の優先度の中程度の手術にはどのようなものがありますか?
フェーズIの時の優先度の中等度の手術として下記のようなものが挙げられます。
- T1N0あるいは2cm以下の腫瘍
- 腫瘍の体積(part-solidの充実部)>500mm3
- 腫瘍倍加時間<400日
- Solid成分が出現した腫瘍
6)フェーズIの時にも優先度の低い手術にはどのようなものがありますか?
フェーズIの時でも優先度の低い手術として下記のようなものが挙げられます。
- GGO主体の結節
- 緩慢な組織型(カルチノイドなど)
- 増大が緩慢な腫瘍(倍加時間>600日)
- ネオアジュバント治療によって手術の延期が可能な場合
- 定位放射線治療が治療選択肢として十分成り立つ場合
- 非侵襲的方法でも代替可能な場合のステージング目的の小手術
7)手術後の病理病期がIII期でした。術後補助化学療法を行うべきでしょうか?
一般に、術後補助化学療法(シスプラチン+ナベルビンなど)はII期、III期の術後に生存率をあげるために行うことが標準治療となっています。この治療による予後の改善程度はIII期がII期より大きいこともわかっています(一方、I期では却って予後を悪くするため行いません)。COVID-19蔓延程度によっては延期する選択肢もあります1)。ある研究では4ヶ月程度術後化学療法を遅らせても通常の6-12週後に始めるのと効果や安全性がなかったという報告があります2。また75歳以上の患者(もともと術後化学療法の臨床試験には75歳以上の患者は含まれていないことが多いこともあります),リンパ節転移なし、合併症を有する患者などでは術後化学療法を行うことを再検討すべきでしょう2)。
- 1) ESMO: Management and treatment adapted recommendations in the COVID-19 era: Lung Cancer,
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/lung-cancer-in-the-covid-19-era
- 2) Salazar MC, Rosen JE, Wang Z, et al: Association of Delayed Adjuvant Chemotherapy With Survival After Lung Cancer Surgery. JAMA Oncol 3:610-619, 2017, DOI 10.1001/jamaoncol.2016.5829
8)肺がん術後フォローで定期通院をしてもらっていますが、これまで通りフォローを行うべきでしょうか?
切除した時の肺がんの進行度(たとえばIA期なのかIIIA期かでは、再発のリスクが異なります)、症状の有無(とくに最近出現した症状、痛みなど、咳嗽、血痰、頭痛など)、術後の経過年数(一般に再発のリスクは手術から時間が経つほど低くなります)によって、受診した結果再発病変がみつかり治療が開始される確率が異なります。再発リスクがすくないと思われるときは蔓延のフェーズにもよりますが、フォローの間隔の延期を検討できます。
9)COVID-19流行時の局所進行肺がん治療(化学放射線療法)は行うべきでしょうか?
COVID-19の流行度、医療資源の状況や肺がんの状態など総合的に検討する必要がありますが、化学放射線療法の適応となる切除不能局所進行肺がんは根治的治療の可能性が残る進行度ですのでできる限り治療の遂行が望ましく、治療延期については慎重な判断が求められます。欧州臨床腫瘍学会(ESMO)では、局所進行肺がんの化学放射線療法は優先度をhighとしており1)、他の国際グループガイダンスでも局所進行肺がんの化学放射線療法は2週間以上の治療開始を遅延すべきてないとしています 2)。
①非小細胞肺がん
切除不能III期非小細胞肺がんの標準治療は、化学放射線療法後の免疫チェックポイント阻害薬(ICI)維持療法であり、化学療法のレジメンとしては、通常、シスプラチン+ドセタキセル(CD療法)、カルボプラチン+パクリタキセル(CP療法)が用いられます3)。放射線との併用レジメンとしてSARS-CoV-2暴露機会を減らすため点滴回数の少ないシスプラチン+ペメトレキセドを勧めているガイダンス2)もありますが、このレジメンは日本人のデータに乏しいこと、また本邦では化学放射線療法は入院で行われることが多いことなどを鑑みますと、本邦ではこれまで通りCD療法やCP療法を行うことになると思われます。ただし、CP療法はステロイドを多量に使用するためSARS-CoV-2への潜在的な感染リスクが上昇する可能性には留意が必要です。
②小細胞肺がん
小細胞肺がんは、一般的に進行が速くまた治療感受性も高いことからCOVID-19流行時であっても可及的に通常通りの治療が行われることが望ましいと考えられます。ESMO、IASLCでも限局型小細胞肺がんに対しては、COVID-19流行時であっても標準治療を行うように推奨されています1) 3) 。
- 1) https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/lung-cancer-in-the-covid-19-era

- 2) Dingemans AC, et al. J Thorac Oncol. 2020. PMID: 32422364
- 3) 肺癌診療ガイドライン:特定非営利活動法人 日本肺癌学会
https://www.haigan.gr.jp/modules/guideline/index.php?content_id=3
10)COVID-19流行時の転移・再発性進行肺がん治療(薬物治療)は行うべきでしょうか?
COVID-19流行時は、がん薬物治療による潜在的なCOVID-19感染リスク・重症化リスク念頭に置く必要があります。重症化リスクについては、COVID-19に罹患した肺がんや悪性中皮腫を含む胸部がん患者の多施設レジストリ研究(TERAVOLT)が行われています。この研究では、細胞傷害性抗がん剤治療や分子標的治療、免疫チェックポイント阻害薬(ICI)の使用と死亡リスク増加には関連性を認めませんでした1)。また、Memorial Sloan Ketteringがんセンターの単施設後ろ向き観察研究では、肺がん患者の細胞傷害性抗がん剤治療や分子標的治療、免疫チェックポイント阻害薬(ICI)とCOVID-19重症化との関連性を認めていません2)。このため、COVID-19の流行程度、医療資源の状況や肺がんの状態など総合的に判断し、可能な限り標準治療が行えるかどうかについて検討を行っていきます。
①非小細胞肺がん
COVID-19重症化high riskである高齢者や合併症のある患者については、腫瘍量が少なく肺がんの状況が落ち着いているようであれば治療開始の延期の可否を検討します3)。しかし、生存期間延長効果にエビデンスのある初回化学療法や有症状の二次治療は、COVID-19流行時であってもできるだけ標準治療を行うことが望ましいと考えられます4)。EGFR/ALK/ROS1/METなど分子標的治療の対象となる遺伝子変異を認める場合には、それぞれに応じた分子標的治療が望ましいと考えられます5)。分子標的治療薬によって長期間、病勢コントロールがついている場合には、来院によるSARS-CoV-2への暴露リスク軽減のためこれまで1ヵ月毎であった受診間隔を2-3ヵ月毎へ延長できるかなどについて検討を行います6)。
標的となる遺伝子変異がない場合ICI+細胞傷害性抗がん剤、あるいはPD-L1の発現によってペムブロリズマブ単独療法を検討しますが5)、細胞傷害性抗がん剤の骨髄抑制による潜在的SARS-CoV-2感染リスク上昇を考え、特にPD-L1≧50%の症例ではペムブロリズマブ単独療法がより望ましい可能性があり、IASLCでもそのように推奨されています3)。ICI単独投与については、これまでの標準的な用法では2~3週間に1度の投与になっていましたが、投与頻度を減らせる可能性が示唆されており7)、2020年にニボルマブの4週毎投与およびペムブロリズマブの6週毎投与が承認されました。厳密にこれらの投与方法が本当に既存の2-3週毎投与と同等の治療効果があるかについては今後のデータを待つ必要がありますが、COVID-19流行時の来院による感染リスクを減少させるためにもこれら4-6週毎投与を積極的に活用すべきと考えます。また、ペムブロリズマブは2年以上奏効している症例に対して、さらにペムブロリズマブを継続することで予後が改善するかについては明らかとなっていません。このため、このような症例ではペムブロリズマブ中止を検討します。
②小細胞肺がん
既述のように、小細胞肺がんは進行が速くまた治療感受性も高いことからCOVID-19流行時であっても可及的に通常通りの治療が行われることが望ましいと考えられます。現在、進展型小細胞肺がんの標準治療はICI+細胞傷害性抗がん剤(3週毎)ですが5)、既述のようにICIはより長い間隔でも投与可能の可能性があり7)、ICIの維持療法の時点で病勢が安定している症例では投与間隔の延長を検討します。
- 1) Garassino MC, et al. Lancet Oncol. 2020 Jun 12:S1470-2045(20)30314-4.
- 2) Luo J, et al. Ann Oncol. 2020 Jun 16:S0923-7534(20)39894-X. doi: 10.1016/j.annonc.2020.06.007. Online ahead of print
- 3) Dingemans AC, et al. J Thorac Oncol. 2020. PMID: 3242236
- 4) https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pan
demic/lung-cancer-in-the-covid-19-era

- 5) 肺癌診療ガイドライン:特定非営利活動法人 日本肺癌学会
https://www.haigan.gr.jp/modules/guideline/index.php?content_id=3
- 6) https://www.jsmo.or.jp/news/coronavirus-information_medical.html

- 7) Hurkmans DP, et al. J Immunother Cancer. 2019 Jul 19;7(1):192. doi: 10.1186/s40425-019-0669-y. PMID: 31324223
一般に食道がんは悪性度が高く、早急に積極的な治療が必要であり、特に外科手術は大侵襲手術であることから、ICUや人工呼吸器管理を必要とする代表的な疾患です。一方、COVID-19は、ICUの機能低下や、人工呼吸器不足、医療チームのマンパワー不足をもたらすことから、食道がん手術は、最も影響を受けやすいと考えられます。したがって、症例ごとに、状態、進行度、併存症などを十分考慮し、適切な対応が望まれます。
下記のQ & Aでは、各医療機関のCOVID-19による影響の程度により、判断することが必要と思われます。
| Phase Ⅰ: | COVID-19 患者がほとんどいない。病院の治療資源が枯渇していない。ICU での人工呼吸器にまだ余裕がある。病院内のCOVID-19患者の増加傾向が急速ではない状態。 |
| Phase Ⅱ: | ICU での人工呼吸器が限られている。病院内のCOVID-19患者が急速に増加している状態。 |
| Phase Ⅲ: | 病院の治療資源が全てCOVID-19患者のために使用されている状態。ICU で使用できる人工呼吸器がない状態。 |
1)粘膜内がん(T1a)のESD はpandemic な時期に行うべきでしょうか?
粘膜内がんは、ただちにはlife-threatening とはならないので、ESDの延期を考慮すべきです。 しかも、エアロゾル発生の原因となるUpper Endoscopy はパンデミックな時期には延期すべきです。
2)食道表在がんは手術すべきでしょうか?
手術適応となるT1b の患者は、病院が今後数週間機能する見込みのあるphase I では、手術を考慮すべきです。ただし、早期の術後人工呼吸器からの離脱が難しい患者やICU 入室期間が長期となることが予想される患者は手術を遅らせるべきです。また、手術適応となるT1b 患者を有するPhase II、 IIIの医療施設では、Phase Iの施設への移送も考慮する。また、手術延期の期間、耐術能などを総合的に判断し、化学放射線療法も選択肢として考慮すべきです。
3)進行食道がんの治療はどうすべきでしょうか?
病院が今後数週間機能する見込みのあるphase I で、T1b 以上の患者は、基本的に手術を考慮すべきです。なお、最近のsystemic review論文(注1)では、Evidenceレベルは低いものの、診断から手術までに8週間以上遅れると、食道癌の生存率が悪化する可能性があると報告されています。
Phase I の状態では
- 術前化学療法(Neoadjuvant chemotherapy: NAC)が適応となる患者であれば可能な限りNAC を施行します。また、NAC が終了している患者ではさらに数サイクルのNAC の追加も考慮すべきです。ただし、最近のsystemic review論文(注1)では、Evidenceレベルは低いものの、NACから手術までの期間が延長すると生存率が低下し(RR 0.88, 95% CI: 0.82–0.95)、NACから手術まで6-8週が適正であると分析しています。
- 食道狭窄を起こしている患者は化学放射線治療(Chemoradiotherapy: CRT)も考慮すべきです。/li>
Phase II の状態では
- 敗血症に陥っていない食道穿孔症例では、手術を考慮すべきです。
- 患者をPhase I の施設へ転院させることも考慮すべきです。
- 可能ならNAC を definitive CRT に変更することも考慮すべきです。
Phase III の状態では
- 敗血症に陥っている食道穿孔症例では、手術を考慮すべきです。
- 気道閉塞切迫症例では手術を考慮すべきです。
- 腫瘍関連敗血症症例では手術を考慮すべきです。
- 上記以外の患者の手術は延期するべきです。
- 患者をPhase I、II の施設へ転院させることを考慮すべきです。
注1.J Thorac Dis 2020;12(11):6640-6654 | http://dx.doi.org/10.21037/jtd-20-2400 ![]()
4)術後合併症を回避するには術前PCRは必要ですか?
食道がん手術は呼吸不全のリスクが高く、可能ならば、術前のCOVID-19感染の有無を評価することが望まれます。胸部CT、PCRなどの術前検査が選択肢とあげられますが、その有効性、正診率において現時点でコンセンサスは得られていません。
中国の報告によると(ISDE cf 17)、がん患者において過去1か月に化学療法を受けた若しくは手術加療を受けた患者は、COVID-19に感染していると、高率で重症化すると報告されています。(odds ratio 5.34, 95%CI 1.80-16.18; p=0.0026) (ISDE statement 13-a)
したがって、COVID-19の感染の有無を術前に把握することは望ましいと考えられます。
5)COVID-19が蔓延すると術後の人工呼吸器の確保はできますか?
COVID-19が蔓延する地域においては、人工呼吸器をはじめとする集中治療管理が不足する可能性があるため、より大きなcapacityのある施設に転送の上、手術することを検討します。(ISDE statement 14)
特にphase IIにある医療機関においては、食道がん手術待機症例はphase I施設への転送が望まれます。
6)経鼻経管栄養は安全に行えますか?
術前の経鼻栄養については経鼻胃管挿入時にエアロゾルが生じ、感染のリスクが高くなるため、high risk 分類 (ISDE statement 4) (注1) に含まれる症状のある患者には推奨されません。high risk 分類に含まれる症状がなく、高度栄養障害のため主治医が必要と判断した際には個人防護具(PPE) の徹底 (注2) のもと経鼻栄養を考慮します。
注1
high risk 分類 (ISDE statement 4)とは、
- a. 37.5 ℃ 以上の発熱
- b. 咳
- c. 呼吸苦
- d. ハイリスク地域への渡航歴のある患者、COVID-19患者への接触歴のある患者、上記の症状がある患者への接触歴のある患者
注2
- 患者、医療スタッフ全員がサージカルマスクを着用。もし不可能ならば少なくとも患者に接触する医療スタッフ、high risk 分類あるいはCOVID 19 患者は着用する。
- 患者に接触する医療スタッフはN95, ゴーグルあるいはフェイシャルシールドを着用する。もし不可能ならhigh risk 分類の患者については少なくとも患者、および医療スタッフ両者がサージカルマスクを着用すべきである。
- グローブ、ヘアネット、シューズカバー、防水ガウンを着用する。
- high risk 分類の患者においては必要最小人数の医療従事者が手技を施行する。
- high risk 分類の患者においては陰圧室で施行することが望ましいが、もし不可能なら、固定され、隔離された部屋で施行されるべきである。
7)術後の外来受診を控えていただいた方が良い場合がありますか?
high risk 分類 (ISDE statement 4)に当てはまる項目がある場合には、まず患者自ら発熱者外来に連絡し、発熱者外来への受診が必要かどうか指示を仰ぐように伝えます。
- 退院後と状態が変わらない場合には電話で患者と相談し、可能な限り受診を控えるように調整することを推奨します。ただしCT等画像検査に関しては主治医の判断で施行を考慮しますが、病院滞在時間を短くするように配慮し、患者には他人との接触を最低限に抑えるよう努めていただくべきです。
8)緩和医療を必要とする食道がん患者への対応はどのようにするべきですか?
- COVID-19の蔓延により医療物資の不足が生じている場合には、通常のケアを続けることが困難であっても、限られた資源の中で可能な限りの緩和医療を施すように尽力します。
- 人的・物的資源の不足により十分な緩和医療を提供できない場合(phase II, III)には、より資源に余裕のある医療施設への紹介を考慮します。
- 緩和医療を受けている患者は罹患により致死的になることを踏まえ、医療従事者に僅かでも症状がある場合にはその人員とそのチームが自宅待機できるよう小グループに分けるなどして人員配置に余裕を持たせるべきです。
関連情報
日本緩和ホスピス協会:https://www.hpcj.org/info/kinkyu_m.html ![]()
9)COVID-19感染が明らかとなった食道がん患者への対応はどうすべきですか?
COVID-19感染が確定した場合は、ISDE Statement 5に準ずる隔離を行ったうえで、陰性化するまで、手術、CRT、ステント治療をはじめとする食道がんに対する積極的な治療は延期することが望まれます。ただし、症例ごとに、治療の必要性、優先度を判断します。
【ISDE Statement 5】
- トイレ付きの部屋に隔離します。
- トイレ付きの部屋への隔離が不可能であれば、換気された部屋において他の患者から最低2m以上離れた状態での隔離とします。
- Physical barrier、マスクを着用し、咳エチケットを守ること。
- 医療従事者との接触を最小限にします。
- 症例毎に消毒を行います。
関連情報
ISDE guidance statement https://isde.net/covid19-guidance ![]()
胃がんは悪性疾患なので治療が必要です。転移をおこすGISTも治療が必要です。COVID-19の流行が長期化しているので、患者の体調や地域の流行状況で一時的な延期はあるにしても、経過観察を続けることは勧められません。手術の延期が予後に与える影響を調べた過去の(2005-2020)文献のreviewでは、胃癌について明らかな影響は確かめられませんでしたが、大腸癌では手術の延期が予後を不良にすることが報告されています。治療の時期をいつにするか、個人差があり、がんの進行度や全身状態(他の病気の合併)にもよりますので、患者さんおよび家族とよく相談してください。治療は、医療資源(スタッフ・手術室・ICU・一般病棟・検査室・個人防護具(personal protective equipment:PPE)・人工呼吸器・手術器材・薬剤・滅菌・施設の清掃など)が十分に確保されている施設で行ってください。
Gastrointestinal Malignancies and the COVID-19 Pandemic: Evidence-Based Triage to Surgery
Scott C. Fligor et al. Journal of Gastrointestinal Surgery (2020) 24:2357–2373
1)内視鏡的粘膜下層剥離術(ESD)適応の早期胃がんが見つかりましたが、今行うべきですか?
月単位で延期は可能です。6か月以上延期する場合はがんの状態を診断するために内視鏡検査を勧めます。ESDを行えば病理診断ができ、必要な場合は追加切除ができます。
関連情報
- 1. 早期胃がんの診断後、6か月以上無治療であった71例の予後を10年目以降に検討した研究によると、5年後の進行がん移行率が63%[95%信頼区間(CI): 48-78%]でした。早期胃がんを治療せずに放置されていた場合と、経過中、治療を行っていた場合では、予後に有意な違いがあり、診断後6か月以降でも治療介入により予後が改善することを示すデータがあります。
Tsukuma et al. Gut 2000;47(5):618-21. - 2. 全国集計による内視鏡追跡例230例の検討では、遡及例を中心としたMがんは,内視鏡治療の適応を越える深達度に達するのに約7年を要し,早期がんが進行がんになるには9年を要すると考えられ、分化度が低いことと年齢が高いことが発育速度に影響していました。また,SM浸潤がんの発育速度はMがんに比し速いことが示されました。
松井敏幸ほか 胃と腸 2008
2)ESD適応外の早期胃がんに対して、手術は延期可能でしょうか。また、延期が許容できる期間はどのくらいでしょうか?
月単位で延期は可能です。できれば6か月以内の手術を勧めます。
3)ESD後追加切除目的の胃がんの胃切除術は延期可能でしょうか?また、延期が許容できる期間はどのくらいでしょうか?
月単位で延期は可能です。ESDで切除した病変によってがん遺残の可能性やリンパ節転移のリスクも異なるので、患者さんに説明し、相談してください。
4)幽門狭窄・閉塞を伴い、通過障害がある進行胃がんの手術適応と適切な手術時期について教えてください。
週単位で延期は可能です。入院による適切な全身管理の下で、より良い時期の手術、あるいは薬物療法を勧めます。
ウイルス感染の疑いが高く、手術を回避することが望ましい場合は、消化管ステントによって狭窄・閉塞の解除が応急的に可能な場合もありますので、患者さんと相談してください。
関連情報
Resource for Management Options of GI and HPB Cancers During COVID-19
Society of Surgical Oncology
https://www.surgonc.org/wp-content/uploads/2020/04/GI-and-HPB-Resource-during-COVID-19-4.6.20.pdf ![]()
5)幽門閉塞を伴う進行胃がんで、長期の経鼻胃管留置は可能ですか?
挿入時や抜去時、また留置中の管理には従事者の感染防御対策(PPE等)が必要です。ウイルス蔓延下での消化器外科としてのエビデンスはなく、施設と主治医の判断に委ねます。
6)出血を伴う進行胃がんの手術適応と適切な手術時期について教えてください。
週単位で延期は可能です。入院による適切な全身管理の下で、より良い時期の手術、あるいは薬物療法を勧めます。
7)胃がんの手術の後の術後補助化学療法は行うべきでしょうか?
胃癌治療ガイドラインに沿った施行が望まれます。ウイルス蔓延下では、高齢者や併存疾患のある症例には感染に対する注意が必要です。
進行病期と再発リスクの程度を患者さんに充分に説明し、術後化学療法を行った方がよいのかどうか、よく相談して決めてください。
8)術後補助化学療法中の外来診療は、(投与、検査など)通常通りで良いでしょうか?
検査や薬剤投与について、原則は通常どおりが望まれます。白血球減少など感染に対する免疫力の低下をできるだけ避ける注意が必要です。G-CSF製剤や予防的な抗生剤投与も考慮します。
再発リスクの低い症例への術後化学療法の場合、治療の延期や再考、休薬、減量など、免疫抑制の少ない治療への変更も考えます。内服薬への変更や投与間隔が長めのレジメンへの変更も考慮します。
来院時の患者さんの導線や検査・診察・治療場所については感染防御対策に基づいた工夫が必要です。電話相談で対応できる場合もあります。
9)胃切除後の定期検査は3か月毎の腫瘍マーカー測定、6か月毎のC T撮影ですが延期可能でしょうか。Stageや腫瘍マーカーの変動により考慮すべきでしょうか?
治療ガイドラインに沿ったフォローアップが望まれます。検査の必要性と通院に伴う感染リスクについて患者さんに説明し、検査の時期を相談してください。電話相談で対応できる場合もあります。
関連情報
ただし、術後フォローアップを行うことにより延命効果が期待できるとのエビデンスは乏しい状態です。また、定期的な術後フォローアップ方法についての前向きの研究論文はないため適正な検査や間隔についての根拠は乏しい状態です(胃癌治療ガイドライン 2018年 改訂第5版)。
10)術後癒着性イレウスにおけるイレウス管留置で注意すべきことがありますか?(挿入時、留置時)。
患者の咳き込みや嘔吐反射の際にウイルスを含む飛沫やエアロゾルが拡散し、これらを介した感染が起こり得ます。挿入時や抜去時、また留置中の管理には従事者の個人防護対策(PPE等)が必要です。
ウイルス蔓延下での消化器外科としてのエビデンスはなく、施設と主治医の判断に委ねます。
11)胃がんの術前化学療法(NAC)治療について気を付けることがありますか?
患者さんの全身状態に注意が必要で、必要に応じて入院での加療も検討してください。
白血球減少など感染に対する免疫力の低下をできるだけ避ける注意が必要です。G-CSF製剤や予防的な抗生剤投与も考慮します。
体調に変化がある場合は迅速に対応し、入院も考えてください。
12)化学療法中の発熱・呼吸器症状を認めた場合に推奨される検査はありますか?
通常の血液検査・胸部X線撮影に加えて、COVID-19のPCR検査、胸部CT撮影が望ましいと考えます。
13)胃GISTに対する手術は延期可能でしょうか?
- ① 5cm以上: 月単位で手術の延期は可能です。できれば6か月以内の手術を勧めます。生検でのリスク分類やCTでの進行度を参考に、悪性度によって手術の時期を延期してください。
- ② 2~5cm: 月単位で手術の延期は可能です。6か月~1年後の内視鏡検査を勧めます。生検でのリスク分類やCTでの進行度を参考に、悪性度によって手術の時期を延期してください。
- ③ 2cm未満: 延期可能と考えます。1年後の内視鏡検査を勧めます。
1)便潜血検査陽性でしたが、検査を行うべきですか?
精査の下部消化管内視鏡検査によって大腸がんが見つかれば、進行度によって早急な治療が必要な場合もあり、検査によってその後の対応が変わってきます。検査は受けるべきですが、新型コロナウイルス対策がとれている施設での実施を推奨いたします。また、実施施設においては、糞便からのウイルス排出の可能性も指摘されており、下部消化管内視鏡検査における潜在的な感染リスクもあると考え、十分な対策のもとでの施行が望まれます。事前の問診や検温などによりリスクを評価し、適応を適切に判断した上で、個人防護具(PPE)による防護策の徹底などを心掛けるべきです。
関連情報
- 1)新型コロナウイルス感染症(COVID-19)への消化器内視鏡診療についての提言・改訂第6版(日本消化器内視鏡学会 2020年5月29日)
https://www.jges.net/medical/covid-19-proposal
- 2)新型コロナウイルス感染症に関する消化器内視鏡診療についてのQ&A−緊急事態宣言解除後の対応も含めて−(日本消化器内視鏡学会、2020年10月7日(第5版)))
https://www.jges.net/medical/covid-19-qa#cq3
- 3) 最近のCOVID-19感染状況における消化器内視鏡学会としてのスタンスについて(医療安全委員会、2020年8月4日)
https://www.jges.net/medical/covid-19-stance
2)大腸内視鏡検査で早期がんを認めました。内視鏡的粘膜切除術(Endoscopic mucosal resection : EMR)、内視鏡的粘膜下層剥離術(ESD)治療は早期に行うべきですか?
基本的には事前の問診や検温などによりリスクを評価し消化器内視鏡診療の適応を適切に判断した上で、個人防護具(PPE)による防護策の徹底がなされていれば内視鏡診療の継続は可能であるとされています。早期大腸がんの深達度やサイズにもよりますが、例えばポリープの一部ががん化したような極めて早期の場合には、地域の感染状況に応じて、治療を延期することも選択肢の一つとなります。糞便からのウイルス排出の可能性も指摘されており、下部消化管内視鏡検査における潜在的な感染リスクもあるため、COVID-19感染症例・疑い症例に対しては治療の延期が強く勧められています。しかし、深達度が深かったり、リンパ節転移が否定できなかったりする可能性がある場合は、適切な感染予防策を講じたうえで適切な時期に治療を実施するべきです。
関連情報
- 1)COVID-19 Guidelines for Triage of Colorectal Cancer Patients(American College of Surgeons; ACS)
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer
- 2)新型コロナウイルス陽性および疑い患者に対する外科手術に関する提言(改訂版)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html
- 3)新型コロナウイルス感染症(COVID-19)への消化器内視鏡診療についての提言・改訂第6版(日本消化器内視鏡学会 2020年5月29日)
https://www.jges.net/medical/covid-19-proposal
3)cStage 0-I大腸がん手術の延期基準および延期期間は何か月ですか?
早期大腸がんで、例えばポリープの一部ががん化したような極めて早期で手術となる場合には、3か月間手術を延期することも選択肢の一つとなります。医療供給体制がひっ迫した状況であれば、集中治療室の病床、人工呼吸器などのリソースが必要とされる場合、早期癌やStage0-Ⅰの患者では手術の延期を検討すべきです。ただし、手術を3ヶ月以上遅らせることが腫瘍学的転帰に悪影響を及ぼす場合、延期せず治癒切除を行うべきです。
関連情報
- 1)COVID-19 Guidelines for Triage of Colorectal Cancer Patients(American College of Surgeons; ACS)
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer
- 2)新型コロナウイルス陽性および疑い患者に対する外科手術に関する提言(改訂版)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html
- 3)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020年4月14日)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
- 4) Mori, M., et al. Covid-19: Clinical Issues from the Japan Surgical Society. Surg Today, 2020, 50: 794-808.
4)cStage II-III大腸がん手術の延期基準および延期期間は何か月ですか?
基本的には、切除可能な進行大腸がんの場合は、無症候性であっても適切な感染予防策を講じたうえで慎重に実施されるべきです。しかし、COVID-19症例・疑い症例の場合や医療供給体制がひっ迫してきた場合には、リソースが回復するまで2~3か月の術前補助化学療法または化学放射線療法を推奨し、やむを得ない場合のみ適切な感染予防策を講じたうえで慎重に実施します。輸血を必要とする出血、閉塞、穿孔がさしせまった患者には緊急手術が必須です。
関連情報
- 1)COVID-19 Guidelines for Triage of Colorectal Cancer Patients(American College of Surgeons; ACS)
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer
- 2)新型コロナウイルス陽性および疑い患者に対する外科手術に関する提言(改訂版)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html
- 3)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020年4月14日)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
- 4) Mori, M., et al. Covid-19: Clinical Issues from the Japan Surgical Society. Surg Today, 2020 50: 794-808.
5)Stage III症例におけるNAC治療は有用ですか(手術待機長期間)?
切除可能な進行大腸がんStage Ⅲ症例に対しては、基本的には適切な感染予防策を講じた上で手術実施が推奨されます。しかし、COVID-19症例・疑い症例の場合や医療供給体制がひっ迫してきた場合には、手術を延期するための代替治療として2~3か月のNACが検討されます。レジメンとしては患者が病院や化学療法ユニットとの接触を減らすため、また感染のリスクを減らすためにも、CVポート造設等を要する5-FU持続静注より、経口抗がん剤が推奨されます。毒性のリスクが高まるためFOLFOXIRIの使用は状況が悪化している場合にのみ使用する必要があると考えられます。以上から、NCCN(National Comprehensive Cancer Network)ではCapecitabine単剤あるいはCapeOXを候補として提示しています。この場合でも来院回数や血液検査を少なくするために投与回数や投与量の減量を検討する必要があります。
関連情報
- 1)COVID-19 Guidelines for Triage of Colorectal Cancer Patients(American College of Surgeons; ACS)
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer
- 2)新型コロナウイルス陽性および疑い患者に対する外科手術に関する提言(改訂版)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html
- 3)Principles for Management of Colorectal Cancer Patients During the COVID-19 Pandemic (Version 2, 5/1/2020) (NCCN: National Comprehensive Cancer Network)
https://www.nccn.org/covid-19/pdf/Colorectal%20COVID-19.pdf
- 4) Marshall, John L., et al. Colorectal Cancer Care in the Age of Coronavirus: Strategies to Reduce Risk and Maintain Benefit. Colorectal Cancer, 2020, 9.
http://dx.doi.org/10.2217/crc-2020-0010
6)cStage IV大腸がんの原発巣切除は行うべきですか?
大腸がん診療ガイドライン(CQ6)に基づき、「他の療法では制御困難な原発巣による症状」がある場合は、適切な感染予防策を講じた上で手術実施が推奨されます。原発巣による症状がない場合は、全身化学療法の適応となります。しかし、COVID-19感染症例・疑い症例の場合や医療供給体制がひっ迫してきた場合には、原発巣による症状を緩和するために、大腸がん閉塞に対するステントや一時的人工肛門造設、特に直腸がんの出血には放射線照射や動脈塞栓術などが考慮されるべきです。特に、ステントは、腸閉塞を解除できるだけでなく、COVID-19患者の増加時期を乗り切るのに有用です。しかし、下部直腸癌患者には推奨されません。
関連情報
- 1)大腸癌治療ガイドライン2019年版 CQ6
CQ6 http://www.jsccr.jp/guideline/2019/cq.html#cq6
- 2)Resource for Management Options of Colorectal Cancer During COVID-19(Society of Surgical Oncology)
https://www.surgonc.org/wp-content/uploads/2020/04/Colorectal-Resource-during-COVID-19-4.6.20.pdf
- 3) The challenges in colorectal cancer management during COVID-19 epidemic. Ann Transl Med 2020;8(7):498 |
7)大腸がんにおける手術治療の郭清は控えるべきか?
大腸がん手術においては、D3郭清や側方郭清は安定した手術成績が確立しています。手術が予定された場合には、根治性の観点からは、ガイドラインに沿った郭清範囲は維持されるべきです。
関連情報
大腸癌治療ガイドライン2019年版
http://www.jsccr.jp/guideline/2019/cq.html ![]()
8)COVID-19の大腸がんイレウスの患者さんは、緊急手術を行うべきですか?
大腸がんイレウスで数日以内に手術しないと致命的となりうる状態、具体的にはステント挿入やイレウス管挿入など他の治療法がなく、病変からの出血で頻回の輸血などが必要な場合、あるいは穿孔や敗血症に至った場合は、SARS-CoV-2陽性者も緊急手術の適応となります。医療従事者は、フル個人用防護具(PPE)など十分な感染予防策を講じたうえで慎重に実施するべきです。
関連情報
- 1)Resource for Management Options of Colorectal Cancer During COVID-19(Society of Surgical Oncology)
https://www.surgonc.org/wp-content/uploads/2020/04/Colorectal-Resource-during-COVID-19-4.6.20.pdf
- 2)COVID-19 Guidelines for Triage of Colorectal Cancer Patients(American College of Surgeons; ACS)
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer - 3)新型コロナウイルス陽性および疑い患者に対する外科手術に関する提言(改訂版)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html
- 4)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020年4月14日)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
9)COVID-19疑い大腸がんイレウスの患者さんは、緊急手術を行うべきですか?
大腸がんイレウスで数日以内に手術しないと致命的となりうる状態、具体的にはステント挿入やイレウス管挿入など他の治療法がなく、病変からの出血で頻回の輸血などが必要な場合、あるいは穿孔や敗血症に至った場合は、COVID-19疑い患者も緊急手術の適応となります。SARS-CoV-2のPCR検査を行っている場合は、最大限その判定結果を待ちます。間に合わない場合は、医療従事者はSARS-CoV-2陽性者と同様にフル個人用防護具(PPE)など十分な感染予防策を講じたうえで慎重に実施するべきです。
関連情報
- 1)Resource for Management Options of Colorectal Cancer During COVID-19(Society of Surgical Oncology)
https://www.surgonc.org/wp-content/uploads/2020/04/Colorectal-Resource-during-COVID-19-4.6.20.pdf
- 2)COVID-19 Guidelines for Triage of Colorectal Cancer Patients(American College of Surgeons; ACS)
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer
- 3)新型コロナウイルス陽性および疑い患者に対する外科手術に関する提言(改訂版)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html - 4)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020.4.14)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
10)COVID-19陽性患者の左側閉塞性大腸がんにおいてステント治療の手術回避および緊急ストマどちらがよいですか?
COVID-19陽性の患者の場合は、狭窄を伴う大腸癌に対しては基本的にステント留置術を使用し、感染が解消された後に手術を行うなど、可能な限り保存的に行うべきです。左側閉塞や穿孔に対してはHartmann法を検討すべきです。また手術を行う場合、腹腔鏡手術やロボット手術ではSARS-COV-2のCO2への放出が懸念されています。低侵襲手術よりも開腹手術を支持する明確なエビデンスはないですが、手術時にはスタッフのエアロゾル化粒子への暴露のリスクを排除するためのできる限りの努力を行う必要があります。
関連情報
- 1)Mori, M., et al. Covid-19: Clinical Issues from the Japan Surgical Society. Surg Today, 2020, 50: 794-808
- 2)Resource for Management Options of Colorectal Cancer During COVID-19(Society of Surgical Oncology)
https://www.surgonc.org/wp-content/uploads/2020/04/Colorectal-Resource-during-COVID-19-4.6.20.pdf
- 3)COVID-19 Guidelines for Triage of Colorectal Cancer Patients(American College of Surgeons; ACS))
https://www.facs.org/covid-19/clinical-guidance/elective-case/colorectal-cancer
- 4)Gallo G, La Torre M, Pietroletti R, Bianco F, Altomare DF, Puc- ciarelli S, et al. Italian society of colorectal surgery recommen- dations for good clinical practice in colorectal surgery during the novel coronavirus pandemic. Tch Coloproctol. 2020;14:1–5
- 5)Wexner SD, Cortés-Guiral D, Gilshtein H, Kent I, Reymond M. COVID-19: Impact on Colorectal Surgery. Colorectal Dis. 2020:22: 635–640
https://doi.org/10.1111/codi.15112
- 6)Aminian A, et al. COVID-19 outbreak and surgical practice: unexpected fatality in perioperative period. Ann Surg. 2020 Mar 26. doi: 10.1097/SLA.0000000000003925.
11)COVID−19疑い左側閉塞性大腸がんにおいてステント治療の手術回避および緊急ストマどちらがよいですか?
COVID-19疑いの患者に対して、狭窄を伴う大腸癌に対しては基本的にステント留置術を使用し可能な限り保存的加療に努めます。ステント、手術のいずれの治療においても処置を受ける患者には、手術入院の24~48時間前に電話による問診と、可能な限りPCRによるルーチンスクリーニングを行い、COVID-19感染の有無を明らかにすることが重要です。胸部CT検査も手術前のスクリーニング検査として使用することができます。PCR検査で陽性と判定された患者では、感染症が治癒するまで手術を延期すべきですが、生命を脅かす状況すなわち消化管穿孔、腸虚血を引き起こすイレウスなどの急性腹症のある左側大腸癌患者では緊急の外科的介入が必要です。
関連情報
- 1)Mori, M., et al. Covid-19: Clinical Issues from the Japan Surgical Society. Surg Today, 2020, 50: 794-808.
- 2)Guan WJ, et al. Clinical characteristics of Coronavirus disease 2019 in China. N Engl J Med. 2020, 382:1708–20.
- 3)Rothe C, et al. Transmission of 2019-nCoV infection from an asymptomatic contact in Germany. N Engl J Med. 2020, 382:970–1.
- 4)https://www.sages.org/recommendations-surgical-management-colorectal-cancer-covid-19/
 Accessed April 11, 2020
Accessed April 11, 2020 - 5)Gao Y, et al. Emergency surgery in suspected COVID- 19 patients with acute abdomen: case series and perspectives. Ann Surg. 2020: 272:e38-e39.
- 6)Gallo G, et al. Italian society of colorectal surgery recommen- dations for good clinical practice in colorectal surgery during the novel coronavirus pandemic. Tch Coloproctol. 2020, 14:1–5.
12)大腸がんStage IIIの補助化学療法は行うべきですか?
過去14日間の抗がん剤治療とCOVID-19感染の重篤な影響との強い関連性が報告されており、化学療法による免疫抑制の状態はCOVID-19が重篤化する危険があります。根治切除した結腸癌での補助化学療法の絶対的なベネフィットは5%であり、COVID-19の治療薬がない現状では、根治術が行われているStage III大腸がんに対して補助化学療法は積極的には推奨されません。しかしながら、十分なエビデンスがない現状では、がん薬物療法およびCOVID-19に関した個々人におけるリスク・ベネフィットを勘案した上で治療決定を行う必要があります。なお、補助化学療法を行う場合は、投与期間を短縮したり、経口抗がん剤を優先したり、レジメンを工夫することが必要です。
関連情報
- 1) Modifying Practices in GI Oncology in the Face of COVID19: Recommendations from Expert Oncologists on Minimizing Patient Risk(ASCO; American Society of Clinical Oncology)
https://www.asco.org/sites/new-www.asco.org/files/content-files/Lou-JCO-Oncology-Practice-20.00239.pdf
- 2) André T, et al. Improved overall survival with oxaliplatin, fluorouracil, and leucovorin as adjuvant treatment in stage II or III colon cancer in the MOSAIC trial. J Clin Oncol 2009, 27:3109‑16.
13)大腸がん補助療法はインターバルをあけてもよいですか?
個々人におけるリスク・ベネフィットを勘案した上で補助化学療法を行うべきか判断する必要がありますが、行う場合は推奨されたスケジュールを逸脱することは奨められません。使用薬剤を変更することで投与インターバルを調整したり、投与期間を短縮したりすることが推奨されています。例えば、ASCOではFOLFOXよりCapOX療法(3~6か月)あるいはcapecitabine内服を従来通り術後1~2か月で開始することが推奨されています。
関連情報
- 1)Modifying Practices in GI Oncology in the Face of COVID19: Recommendations from Expert Oncologists on Minimizing Patient Risk(ASCO; American Society of Clinical Oncology)
https://www.asco.org/sites/new-www.asco.org/files/content-files/Lou-JCO-Oncology-Practice-20.00239.pdf
- 2)ESMO management and treatment adapted recommendations in the COVID-19 era: Colorectal cancer (CRC)
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/gastrointestinal-cancers-colorectal-cancer-crc-in-the-covid-19-era
14)進行直腸がんの治療において術前化学放射線療法(Neoadjuvant chemoradiotherapy: NACRT)は行ってもよいですか?
本邦では欧米で標準であるNACRTは積極的には行われていないのが現状です。局所再発リスクが高い直腸がんの場合は、NACRTを行うことが弱く推奨されていますが、その際は短期照射(5Gy × 5回)、併用薬剤はCapOXなどが推奨されています。米国では、COVID-19感染症の影響で手術延期が余儀なくされた場合に、代替療法として短期照射によるNACRTを選択しダウンステージングが得られると、12~16週間手術を延期することができるとされています。
関連情報
- 1)大腸癌治療ガイドライン2019年版 p.78(大腸癌研究会)
- 2)Modifying Practices in GI Oncology in the Face of COVID19: Recommendations from Expert Oncologists on Minimizing Patient Risk(ASCO; American Society of Clinical Oncology)
https://www.asco.org/sites/new-www.asco.org/files/content-files/Lou-JCO-Oncology-Practice-20.00239.pdf
- 3)ESMO management and treatment adapted recommendations in the COVID-19 era: Colorectal cancer (CRC)
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/gastrointestinal-cancers-colorectal-cancer-crc-in-the-covid-19-era
- 4)Resource for Management Options of Colorectal Cancer During COVID-19(Society of Surgical Oncology)
https://www.surgonc.org/wp-content/uploads/2020/04/Colorectal-Resource-during-COVID-19-4.6.20.pdf
- 5) Mori, M., et al. Covid-19: Clinical Issues from the Japan Surgical Society. Surg Today, 2020, 50: 794-808.
15)進行直腸がんの治療においてNACRTは行わず、根治手術を行うべきですか?
本邦では欧米で標準であるNACRTは積極的には行われていないのが現状です。本邦の大腸がん専門施設においては、下部直腸がんに対してはTME(あるいはTSME)+側方郭清が標準的に行われており、良好な成績が報告されています。通常、NACRTを行わず手術を実施している施設では、COVID-19の影響が軽微な場合は、適切な感染予防策を講じたうえで根治手術を実施すべきです。しかし、COVID-19症例・疑い症例の場合や医療供給体制がひっ迫してきた場合には、代替治療として短期照射(5Gy × 5回)によるNACRTや術前化学療法が選択肢となります。
関連情報
- 1)大腸癌治療ガイドライン2019年版 p.78(大腸癌研究会)
- 2)Modifying Practices in GI Oncology in the Face of COVID19: Recommendations from Expert Oncologists on Minimizing Patient Risk(ASCO; American Society of Clinical Oncology)
https://www.asco.org/sites/new-www.asco.org/files/content-files/Lou-JCO-Oncology-Practice-20.00239.pdf
- 3)ESMO management and treatment adapted recommendations in the COVID-19 era: Colorectal cancer (CRC)
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/gastrointestinal-cancers-colorectal-cancer-crc-in-the-covid-19-era
- 4)Resource for Management Options of Colorectal Cancer During COVID-19(Society of Surgical Oncology)
https://www.surgonc.org/wp-content/uploads/2020/04/Colorectal-Resource-during-COVID-19-4.6.20.pdf
- 5)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020年4月14日)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
- 6) Mori, M., et al. Covid-19: Clinical Issues from the Japan Surgical Society. Surg Today, 2020, 50: 794-808
16)境界領域切除困難大腸がん(肝転移・肺転移など遠隔転移)においてNACを行うべきですか?
境界領域切除困難大腸がんでは、原発巣の大きさや浸潤程度、遠隔転移の個数や位置を含めて、肝転移の場合は肝臓外科医と、肺転移の場合は呼吸器外科医と協議し、NACを含めた治療方針を総合的に検討する必要があります。その上で、切除を優先すべきと判断されたなら、適切な感染予防策を講じたうえで手術が実施されるべきです。しかし、COVID-19症例・疑い症例の場合や医療供給体制がひっ迫してきた場合には、代替治療としてNACも選択肢の一つとなります。
関連情報
- 1)大腸癌治療ガイドライン2019年版(大腸癌研究会)
- 2)新型コロナウイルス感染症蔓延期における外科手術トリアージの目安(改訂版ver2.4、2020年4月14日)(日本外科学会)
https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.pdf
- 3) Mori, M., et al. Covid-19: Clinical Issues from the Japan Surgical Society. Surg Today, 2020, 50: 794-808.
17)境界領域切除困難大腸がん(肝転移・肺転移など遠隔転移)においてNACのレジメンの推奨はありますか?
各ガイドラインで示されている推奨レジメンを用いてNACを行うことになります。米国では、capecitabine内服、あるいは病院や化学療法室への来院機会を減らすために14日サイクルより21日サイクルのCapOX療法が推奨されています。COVID-19蔓延期には、毒性リスクの高いFOLFOXIRI療法は推奨されません。
関連情報
- 1)大腸癌治療ガイドライン2019年版(大腸癌研究会)
- 2)Principles for Management of Colorectal Cancer Patients During the COVID-19 Pandemic (Version 2, 5/1/2020) (NCCN: National Comprehensive Cancer Network)
https://www.nccn.org/covid-19/pdf/Colorectal%20COVID-19.pdf
- 3)Modifying Practices in GI Oncology in the Face of COVID19: Recommendations from Expert Oncologists on Minimizing Patient Risk(ASCO; American Society of Clinical Oncology)
https://www.asco.org/sites/new-www.asco.org/files/content-files/Lou-JCO-Oncology-Practice-20.00239.pdf
- 4)ESMO management and treatment adapted recommendations in the COVID-19 era: Colorectal cancer (CRC)
https://www.esmo.org/guidelines/cancer-patient-management-during-the-covid-19-pandemic/gastrointestinal-cancers-colorectal-cancer-crc-in-the-covid-19-era
肝胆膵領域の悪性腫瘍は典型的な生物学的悪性度の高い腫瘍であり、それに対する手術は比較的緊急性が高いと考えられます。COVID19感染拡大期に手術を行うか否かは病院の医療供給体制、集学的治療が可能か否か、症状、疾患の悪性度などに照らして決定されるべきです。
1)肝胆膵の腫瘍に対する手術で延期が考慮されるものはありますか?
まず延期となる対象として比較的悪性度の低い腫瘍が上げられます。無症候性の膵神経内分泌腫瘍、十二指腸・乳頭部腺腫やGIST、High risk stigmataの膵管内乳頭粘液腫瘍などが上げられます。
関連情報
- 1)Bartlett DL, et al. Management of Cancer Surgery Cases During the COVID-19 Pandemic: Considerations. Ann Surg Oncol https://doi.org/10.1245/s10434-020-08461-2
2)医療供給体制がひっ迫した状況で切除可能な膵がんに対して手術を延期せざるを得ない状況における治療はどうすればよいですか?
術前化学療法(Neoadjuvant chemotherapy: NAC)の効果が示されているがんでは手術に先立ち、NACを導入しうると考えられます。最近、切除可能な膵がんに対してゲムシタビン(ジェムザール○R)とテガフール・ギメラシル・オテラシルカリウム(TS-1○R)の併用療法(GS療法)によるNACの有効性が示されました(Prep-02/JSAP-OS試験)。すなわち、GS療法を術前に受けた患者さんでは術後生存率が有意に改善しました。したがって、手術延期が必要な場合にはまずGS療法に導入し、手術が可能となる状況まで待つことは容認されると考えられます。もし、化学療法の効果が見られ患者さんの忍容性が担保できるようであれば、手術が可能となる時期まで投与期間を延長することも容認されると考えられます。
関連情報
- 1)Bartlett DL, et al. Management of Cancer Surgery Cases During the COVID-19 Pandemic: onsiderations. Ann Surg Oncol https://doi.org/10.1245/s10434-020-08461-2
- 2) Motoi F, et al. Randomized phase II/III trial of neoadjuvant chemotherapy with gemcitabine and S-1 versus upfront surgery for resectable pancreatic cancer (Prep-02/JSAP05). Jpn J Clin Oncol. 2019 Feb 1;49(2):190-194. doi: 10.1093/jjco/hyy190.
- 3) ASCO home page https://www.asco.org/asco-coronavirus-information
 /care- individuals -cancer-during-covid-19)。
/care- individuals -cancer-during-covid-19)。
3)肝細胞がんに対する手術を予定していたのですが、どうすればよいか?
COVID-19の感染拡大期の肝細胞がんに対する治療についての推奨が示されています。我が国の実情に合わない点もありますが、紹介したいと思います。3個、3㎝以下で肝機能が保持され、PS0のearly stage(A)の肝細胞がんに対する切除は延期し、TACEや低位放射線療法、全身化学療法などのbridging locoregional therapyが推奨されました。生体肝移植については中止を考慮すべきとされています。
肝細胞がんの治療に関しては日本肝がん分子標的治療研究会よりガイダンスが発出されました2)。本ガイダンスでは、COVID-19感染まん延時の肝切除施行にあたっては医療従事者への感染予防のためのPCR検査スクリーニングの術前実施、重症化リスクを高める合併症を有さない患者の選択の重要性が示されています。さらに肝細胞がんの肉眼分類や分化度などの悪性度を考慮した上で、緊急を要さないケースにおいては可能な限り肝切除の延期を考慮すべきとしてしています。また、症例を選択した上で代替療法としてのラジオ波腫瘍焼灼術(RFA)へのconversionや薬物療法によるブリッジングとしての薬物療法の施行による入院の回避や期間の短縮を提案しています。
肝胆膵悪性腫瘍に関してはSociety of Surgical Oncologyよりのトリアージに関する考え方が示されましたので、表にまとめました。参考にされて下さい。
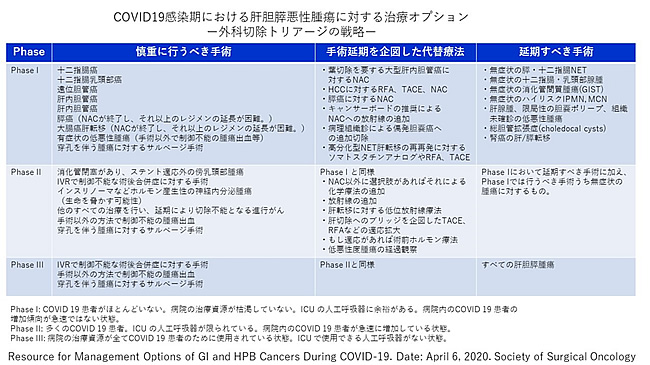
関連情報
- 1) ILCA guidance: https://ilca-online.org/covid19andlivercancer/

- 2) 工藤正敏、黒崎雅之、池田公史ら、COVID-19アウトブレイク時における肝細胞がん治療のガイダンスー日本肝がん分子標的治療研究会ワーキンググループレポートー。肝臓2020:61;389-98.
- 3) https://www.surgonc.org/wp-content/uploads/2020/04/GI-and-HPB-Resource-during-COVID-19-4.6.20.pdf

1)これから手術を行う予定ですが、手術を施行しても大丈夫ですか?
より良い治療のためには治療開始のタイミングが重要です。がんの種類と治療法、体の状態などによって、治療を延期できる場合とできない場合があります。例えば、甲状腺乳頭がんなどのように進行が遅い早期のがんの場合では、手術の延期も検討すべきと考えます。一方で、進行が早いがんや、窒息や出血の危険性があるがんの場合には、手術を延期することにより、最悪の場合生命が脅かされる場合もあります。現時点では流行が収まる時期が不明であることから、可能であれば予定通りの治療の開始が勧められます。現状ではCOVID-19患者の受け入れや、院内での医療従事者のCOVID-19発症などに伴い通常より手術枠が大幅に制限されている施設が多いものと思われます。そのため手術待機期間が長くなり、手術不能になったり手術術式の大幅な変更が必要となってしまう危険性があります。待機時間が長くなるような場合には、腫瘍の増大を抑制する目的で術前化学療法を施行することも選択肢の一つになると考えます。ただし、これらのがん治療はSARS-CoV-2に感染していないことが前提となります。
関連情報
日本外科学会 http://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html ![]()
日本外科学会 https://www.jssoc.or.jp/aboutus/coronavirus/info20200414.html ![]()
日本臨床腫瘍学会 https://www.jsmo.or.jp/news/coronavirus-information/qa_medical.html
2)これから術後治療を行う予定ですが、始めても大丈夫ですか?
頭頸部がんの術後治療としては、中等度危険群に対しては放射線療法が、高度危険群に対しては高容量シスプラチン併用化学放射線療法(CDDP-RT)が行われるのが標準的です。放射線療法は感染に対する抵抗力の低下を招くことはないので、他の方と同様な感染対策をとった上で治療を行なっていただくのが妥当と考えられます。CDDP-RTでは骨髄抑制や発熱性好中球減少症などの有害事象が生じる場合があることがよく知られています。このような場合には感染に対する抵抗力が低下しており、肺炎を起こすなど重症化しやすいとの報告もありますので注意が必要です。特に心血管疾患、糖尿病、高血圧、慢性呼吸器疾患の既往のある患者では、COVID-19肺炎が重篤化して致死率も高いとの報告もあります。これらの既往のある患者に対してはG-CSF製剤や予防的な抗生剤投与も検討するべきと考えます。
また、再発転移頭頸部扁平上皮がんで用いられる免疫チェックポイント阻害薬は、重篤な免疫関連有害事象を起こすことが報告されているため、患者ごとに有用性と副作用の両者を考えて治療を行うことが重要です。特に有害事象として間質性肺炎が生じた場合は、COVID-19肺炎が重篤化する危険性が高いと考えられます。
関連情報
日本放射線腫瘍学会 https://www.jastro.or.jp/customer/news/20200425.pdf ![]()
日本臨床腫瘍学会
https://www.jsmo.or.jp/news/coronavirus-information_medical.html
https://www.jsmo.or.jp/general/coronavirus-information
3)定期的な検査や診察の予定通り行うべきでしょうか。延期してもよいのでしょうか?
今まで通りの間隔で検査や診察を行うべきか、延期するべきかは、患者の年齢、がん種、ステージ、治療終了からの経過時間、現在の臨床所見などにより異なります。頭頸部がんの大半は扁平上皮がんです。扁平上皮がんの疾患特異的生存曲線を描くと、ほとんどの場合は治療後2年までは生存率が下がって行きますが、2年を経過するとほぼ横ばいになります。そこから考えると、治療後2年未満の患者であれば再発転移のハイリスク群と考え、通常通り検査や診察を行うべきと考えます。一方2年以上経過している患者はもともと外来の間隔も2~3か月程度の場合が多いと思いますが、電話診を行い特段変わりがなければ診察を半年毎に延期するのが妥当と考えます。また、もともと進行速度が遅いことで知られている甲状腺乳頭がんや腺様嚢胞がんの場合は術後2年経過していなくても、診察の延期が可能と考えます。外来の延期をした患者で、定期的な投薬が行われている患者に対しては、薬が切れないように処方箋の郵送などを行い、病院に行かずとも、もよりの薬局で薬を受け取ることが出来るように配慮する必要があります。
関連情報
日本臨床腫瘍学会 https://www.jsmo.or.jp/general/coronavirus-information
4)気管切開を安全に行うにはどのようにしたらよいでしょうか?
SARS-CoV-2陽性患者の長期挿管例では気管切開が検討されます。このような患者に対して気管切開を行う場合は、通常の気管切開とは異なる様々な準備が必要となります。まず気管切開のタイミングですが、SARS-CoV-2は発症後10日〜14日程度で大幅にログコピー数が減少します。よって、2週間程度は挿管管理として、それでも呼吸状態が改善しない場合、気管切開を検討するのがよいと考えられます。可能であれば気管切開前にログコピー数を再検査しておくと術者側の心理的負担を軽減できまます。気管切開時には気道が外気と直接交通しエアロゾルの発生するリスクがありますので、少なくとも個室、さらにいうならば陰圧個室で行われることが望ましいです。術者および助手はfull PPEの上に手術用ガウンを着ることになるので、かなり暑いです。汗をかきフェイスシールドやゴーグルが曇ることがあるので、曇り止めなどを予め使用しておくことをお勧めします。手術に用いるデバイスでは吸引システム付きの電気メスが有用です。その他は通常の気管切開と同様です。気管の外側壁に到達したら、酸素化を充分にした後に人工呼吸器を停止し、筋弛緩剤を使用し呼吸も一旦止めます。ここからの操作ではエアロゾルの発生や気道熱傷の発生を避けるために、電気メスやバイポーラの使用は避け、コールドデバイスのみを用います。素早く気管壁を逆U字型に切開し針糸で固定します。気管切開孔より挿管し人工呼吸器に繋ぎ呼吸を再開させます。また、耳鼻咽喉科・頭頸部外科領域では腫瘍による気道狭窄や、急性喉頭蓋炎・扁桃周囲膿瘍などの炎症疾患による気道狭窄などの気道緊急の症例に遭遇することも少なくありません。このようなケースではPCRの結果を待つことはできないので、SARS-CoV-2陽性患者と同じ対応が必要となります。
関連情報
日本耳鼻咽喉科学会 http://www.jibika.or.jp/members/covid19/info_corona.html ![]()
SARS-CoV-2は鼻腔・上咽頭などの上気道の粘膜や唾液、唾液腺導管内に多く存在し、口腔(特に舌)粘膜にウイルスの感染門戸となるACE2レセプターが多く存在することが示されており、これらの部分の手術は、他の部位の手術に比べ、術中にウイルス感染を周囲に波及させる危険性が高くなる可能性があることをまず理解しておくべきです。特に気管切開を行う場合や行なった場合は、気管切開孔の管理やカニューレ管理の際に感染リスクが高くなることを認識すべきと考えられます。手術をしない非外科的な治療法(薬物療法や放射線療法)が手術+放射線療法と同等と思われる場合は、非外科的な治療が推奨される場合があります。代替となりうる治療法の選択肢については十分に検討したうえで、それぞれの治療法のリスクとベネフィットを考え適応を決定します。
1)口腔がんを治療する場合、どのような基準を基にどのように治療法を決定すべきでしょうか?
手術以外の代替となる治療選択も十分に考慮したうえで、治療法を決定するが、手術が根本的治療の原則である事に変わりはありません。日本外科学会では、COVID-19蔓延期における外科手術のトリアージ(表1)を示しています。これによるとほとんどの口腔がんは疾患レベルC(数日から数か月以内に手術しないと致命的となりうる疾患)に分類されます。そのためこのトリアージに沿った治療が基本となります。治療の開始については、がんの種類と治療法、全身状態により、治療を延期できる場合とできない場合があります。治療が6週間以上遅れると、特に予後不良となることが予想される場合や切迫した気道障害を伴うがん、急速な進行を示すがん、高悪性度または進行唾液腺がん、再発がんの救済手術などは感染予防に細心の注意を払い、早期の治療開始が勧められます。
また、上記を含む口腔がんの対応については、表2に一つの案を示しますが、実際は各地域における感染者数発生状況の推移や各医療施設での決定に従うべきです。前述のように手術適応の決定や実施については、治療延期による予後への影響、代替医療の有無、医療従事者への感染リスク、院内感染リスク、患者の全身状態、医療資源の現状なども踏まえて決定する必要があります。また、手術を施行する場合は、エアロゾル発生(骨削除器機、高速切削器具等の使用、電気メス、超音波凝固切開装置、気管切開術の施行)に留意し、必要最小限の医療従事者数で短時間に行えるよう努力しましょう。 さらに、ポピドンヨードにはSARS-CoV-2に対する殺ウイルス効果が示唆されており、唾液中のウイルス量を減らすために、手術前に患者、医療従事者双方の口腔、鼻腔をポピドンヨードで消毒することが推奨されます。
以下、具体的に示します。
①SARS-CoV-2陽性症例
- COVID-19の治療が最優先される。手術及び治療自体を延期もしくは中止が原則で、COVID-19治癒後患者の状態や予後を勘案し、代替医療も含め再度治療方針を決定する。
- 気道閉塞などが懸念される場合など、緊急時であれば陰圧室でfull PPEでの気管切開術のみを考慮し、まずCOVID-19の治療を優先する。口腔がんについては治療延期もしくは中止とし、COVID-19治癒後患者の状態や予後を勘案し、代替医療も含め再度治療方針を決定する。
②SARS-CoV-2陰性症例
- 標準的PPEで手術を施行するが、必要最小限の医療従事者数で短時間に遂行できるように努力する。また、その際は胸部CT検査も加えて評価をすることが望ましく、異常所見が認められた場合は、手術は延期とし胸部陰影精査を優先し、その結果に応じた対応を取る。
③SARS-CoV-2不明(未検査)症例
- 可能であればPCR検査、胸部CT検査を行い、その結果に応じた治療方針となる。
- PCR検査が不可能な場合は、術前2週間の自宅待機を指示し、入院時に胸部CT検査を行う。胸部CTで異常所見なく、また感染を疑う症状もなく、気管切開が不要な場合 は、標準PPEで手術を行う。気管切開が必要な場合はfull PPEでの対応が必要とな る。
- 緊急時であれば陰圧室でfull PPEで手術を施行するが、可能であれば気管切開術のみにとどめ、その後精査のうえ患者の状態や予後を勘案し、代替医療も含め治療方針を再度決定する。
- 術前2週間の自宅待機を指示したうえで、胸部CTで異常所見が認められた場合は、陽性例に準じ、胸部精査を優先とし、口腔がんについては一時治療延期もしくは中止とし、精査後その結果によって、患者の状態や予後を勘案し、代替医療も含め治療方針を再度決定する。
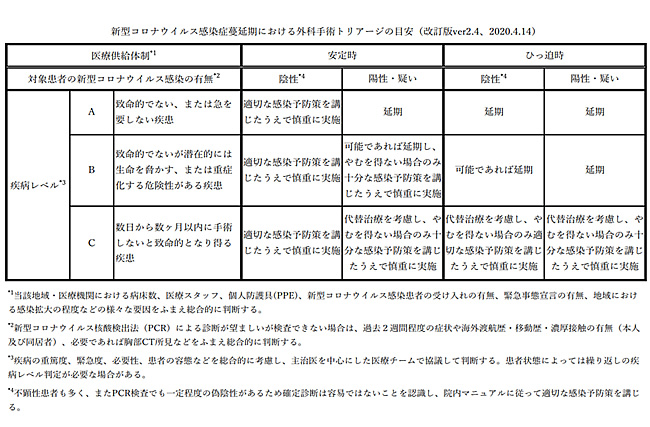
表2 口腔がん手術においての対応例(各医療機関での対応方針が優先される)
| PCR | SARS-CoV2 | 対応 |
| 可能 | 陽性 陰性 未検査 |
COVID-19治療優先、手術延期もしくは代替治療、緊急ならfull PPEで施行 胸部CT所見(-)なら標準PPEで施行 胸部CT所見(+)なら手術は延期とし胸部陰影精査を行い、結果に応じた対応を取る |
| 未検査 不可能 |
未検査 不可能 |
PCR検査、胸部CT検査を行い、その結果に応じた治療方針 2週間自宅待機 胸部CT所見(—)で術中気切なしなら標準PPEで施行 2週間自宅待機 胸部CT所見(—)で術中気切ありならfull PPEで施行 2週間自宅待機 胸部CT所見(+)なら胸部陰影精査、手術延期とし精査加療、 緊急ならfull PPE(できれば気切のみにとどめ、その後精査加療)で施行、代替治療検討 |
上記に加え新型コロナウイルス感染症流行期の口腔がん各症例別の治療優先度を3段階に分けたESMOの以下の提言も参考に決定してください。
最優先:患者の状態が不安定で逼迫しており、最優先で考慮すべきもの
中等度優先: 患者の状態は危機的ではないが、6週間以上遅延すると結果に影響すると考えられるもの
低優先: 患者の状態は安定しており、新型コロナ感染症流行時においてはある程度の待機が可能と考えられるもの
①外来患者について
- 最優先:新規口腔癌診断患者、放射線治療や薬物治療等により急性の有害事象を有する患者、術後合併症を有する患者、治療後の再発が疑われる患者
- 中等度優先:治療後で遅延的有害事象を有する患者、合併症のない術後もしくは化学放射線療法後患者、心理的サポートが必要な患者、根治的治療後2年以内の患者
- 低優先:2年以上経過患者で再発や有害事象の見られない患者
②手術患者について
- 最優先:cT2-cT4、cTN+、気道に問題(呼吸困難、嚥下困難、嚥下時痛、出血により気道閉塞の危険性等)のある、また下顎骨病的骨折、開口障害を有する患者、cT3-cT4、cTN+の高悪性度唾液腺癌患者
- 最優先もしくは中等度優先:cT1、唾液腺癌cT1-cT2
- 低優先:口腔癌では特に無い
③非外科的治療と術後治療施行患者について
- 最優先: リスクより患者の利益が上回ると考えられる臨床試験における治療の継続
- 最優先もしくは中程度優先:ポジティブマージンもしくは被膜外浸潤を認める扁平上皮癌や肉腫、高悪性度唾液腺癌に対する根治的(化学)放射線療法、出血などの症状の見られる患者に対する姑息的治療
- 低優先:低再発リスクを有する患者に対する放射線治療、基底細胞癌、特段の症状のない患者に対する姑息的医療
④再発・転移に対する治療施行患者について
- 最優先:リスクより患者の利益が上回ると考えられる臨床試験における治療の継続、急激に進行し症状の悪化が見られる患者の早急な治療
- 中等度優先:急激な進行を示さないと思われる患者への治療の開始
- 低優先:全身状態不良患者に対する免疫チャックポイント阻害薬などの単独療法
⑤再発・転移を有する終末期患者
- 最優先:気道閉塞の危険性がある患者への気管切開術、骨折または出血の危険性がある病変を有する患者、急激な脊髄圧迫を示す患者
- 中等度優先:上大静脈症候群や出血など症状を伴う転移病変への放射線治療
- 低優先:症状の無いまたは危機的な状態ではない転移病変への放射線治療、転移病変に対する手術や放射線治療などの姑息的局所療法
2)非外科的療法(薬物療法、放射線療法)については、どのように対応すれば良いでしょうか?
非外科的な治療法(薬物療法や放射線療法)が手術+放射線療法と同等と思われる場合は、非外科的な治療が推奨される場合があります。代替となりうる治療法の選択肢については十分に検討したうえで、それぞれの治療法のリスクとベネフィットを考え適応を決定します。
放射線療法や薬物療法を中断、または延期することは現時点では推奨されません。しかし、重篤な副作用が生じた場合は、免疫機能の低下を考慮し、一時的な延期も止むを得ない場合があります。免疫機能低下は、COVID-19を含む感染症の罹患リスクが高くなることが知られており、また、感染した場合、重篤な合併症を発症するリスクが高くなる可能性があります。そのため、感染防御が極めて重要です。
以下具体的に示します。
①SARS-CoV-2陽性症例
- COVID-19の治療が最優先される。陰性化後、治療開始または再開を考慮するとともに代替医療も含め治療方針を再度決定する。
②SARS-CoV-2陰性症例
- 通常通りの加療を行う。通常の薬物療法、放射線療法の副作用対策を行う。
③ SARS-CoV-2不明(未検査)症例
- 可能であればPCR検査、胸部CT検査を行い、その結果に応じた治療方針となる。検査が不可能である場合は、通常の薬物療法、放射線療法の副作用対策を十分に行ったうえで、他の臨床所見、検査所見も考慮し総合的に判断する。しかし、基本的には放射線療法や薬物療法を中断、または延期は推奨されない。
また、さらに再発転移口腔扁平上皮がんで用いられる免疫チェックポイント阻害薬は、重篤な免疫関連有害事象を起こす可能性があることが報告されており、各患者ごとの病状を考え、リスクとベネフィットを考慮したうえで治療を行うことが重要です。特に有害事象として間質性肺炎が生じた場合は、新型コロナ肺炎が重篤化する危険性が高いことが考えられる。
3)一次治療終了後の経過観察や定期検査については、どのように対応したらよいでしょうか?
口腔がん治療後の再発・転移率は、24~48%と報告され、そのうち75%以上は2年以内に認められていることが示されており、特に治療後2年以内は厳重な経過観察が必要です。そのため、口腔癌診療ガイドライン(2019年版)に記載があるように、治療後1年以内は最低月1回(できれば月2回)、1~2年では月1回、2~3年では2か月に1回、3~4年では 3か月に1回、4~5年では4か月に1回、5年以降は個々の場合によって6か月に1回 程度の診察が勧められ、レントゲン検査、超音波検査、CT検査、MRI検査、PET検査などが病状に応じて行われます。しかし、COVID-19蔓延時においては、患者へのリスクが最小限に抑えられるのであれば、前述の通院間隔を念頭において、通常より延長するなどが推奨されます。定期的な検査については、患者の治療経過や病状を十分に勘案したうえで決定します。病状が安定した患者には電話連絡による院外処方箋の交付も可能です。
関連情報
- 1) https://www.cancer.net/

- 2) AO CMF International Task Force Recommendations on Best Practices for Maxillofacial Procedures during COVID-19 Pandemic
- 3)nt J Oral Sci 2020;12:8 Published online 2020 Feb 24. doi: 10.1038/s41368-020-0074-x
- 4)J Maxillofac Oral Surg. 2020 Apr 11 : 1–3. Maxillofacial surgery and COVID-19, The Pandemic!!
- 5)日本外科学会HP https://www.jssoc.or.jp/aboutus/coronavirus/info20200402.html

- 6)口腔癌診療ガイドライン2019年版
- 7)日本口腔外科学会HP https://www.jsoms.or.jp/

- 8)日本耳鼻咽喉科学会HP http://www.jibika.or.jp/

- 9)厚生労働省Q&A
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/kenkou_iryou/dengue_fever_qa_00004.html
- 10)厚労省「新型コロナウイルス感染症(COVID-19)診療の手引き・第1版」
https://www.mhlw.go.jp/content/000609467.pdf
- 11)国立感染症研究所「新型コロナウイルス(2019-nCoV)関連情報ページ」
https://www.niid.go.jp/niid/ja/diseases/ka/corona-virus/2019-ncov.html
- 12)Head and neck cancers in the COVID-19 era | ESMO

以下の4つの泌尿器科領域のがん(前立腺がん、腎臓がん、膀胱がん、腎盂・尿管がん)に対する指針は全体として
EAU Guidelines Office Rapid Reaction Group: An organisation-wide collaborative effort to adapt the EAU guidelines recommendations to the COVID era
https://uroweb.org/wp-content/uploads/Combined-oncology-COVID-19-recommendations.pdf ![]()
を参考にしました。
①前立腺がん
1)低リスク前立腺がんの治療はどのように対応するのが良いでしょうか?
低リスク前立腺がんは、監視療法の試験成績からもわかるように、数年の治療介入の遅れが治療成績の悪化につながる危険性が低いと考えられます1)-3)。後ろ向き非介入研究のシステマティックレビューでも、低リスク前立腺がんに対する根治治療の遅れは、治療成績に影響しないことが報告されています4)。したがって、低リスクの前立腺がんに対しては、監視療法が推奨されます。また、根治療法を行う場合においても、パンデミックが終息するまで延期することが望ましいと思われます。
2)中間リスクおよび高リスクの前立腺がんの治療はどのように対応するのが良いでしょうか?
後ろ向き非介入研究のシステマティックレビューにおいて、中間リスクや高リスクの前立腺がんに対する根治治療の遅れは、治療成績に影響する可能性があることが報告されています4)。しかしながら、それらの研究の多くでは、診断から3か月から6か月の治療介入の遅れは治療成績に影響しないことが示唆されています。一方、高リスク群における6か月ないしは12か月以上の治療介入の遅れは、生化学的再発率の増加と関係しているという報告があります5),6)。したがって、中間リスクおよび高リスクの前立腺がんに対して、3か月から6か月程度の治療介入の遅れは許容されるかもしれませんが、それ以上の延期は治療成績の悪化につながる可能性があります。術前ホルモン療法に関しては、即時根治治療と比較した場合の意義は明確ではありませんが7)、根治手術を延期する場合、患者さんが希望される際にはその適応について考慮して下さい。
放射線治療においては、中間リスクおよび高リスクの前立腺がんに対して、ホルモン療法による補助療法を行うのが標準的です。TROG96.01では、治療前のホルモン療法の期間の比較を行ったところ、3か月と比べ6か月の方が良好な予後を示しました8)。適切な時期に放射線治療が施行困難な場合には、放射線治療が可能となるまでホルモン療法を継続することで治療遅延の悪影響を回避できるかもしれません。また、術後の補助放射線療法については、RAVES試験やRADICALS試験の結果から、補助療法ではなく、生化学的再発時に救済治療として施行するのが適当と考えられます9),10)。
3)局所進行前立腺がんの治療はどのように対応するのが良いでしょうか?
局所進行前立腺がんは治療介入の遅れが生命予後の悪化につながる可能性が高いと考えられます。したがって、海外のガイドラインでも6週間以上の治療遅延は避けるべきとされています11)。
- 1) Choo R, et al. Feasibility study: watchful waiting for localized low to intermediate grade prostate carcinoma with selective delayed intervention based on prostate specific antigen, histological and/or clinical progression. The Journal of Urology. 2002;167(4):1664-1669.
- 2) Hamdy FC, et al. 10-year outcomes after monitoring, surgery, or radiotherapy for localized prostate cancer. N Engl J Med. 2016.
- 3) Neal DE, et al. Ten-year mortality, disease progression, and treatment-related side effects in men with localized prostate cancer from the ProtecT randomised 854 controlled trial according to treatment received. European Urology. 2020;77(3):320-330.
- 4) van den Bergh RC, et al. Timing of curative treatment for prostate cancer: a systematic review. European Urology. 2013;64(2):204-215.
- 5) Fossati N, et al. Evaluating the effect of time from prostate cancer diagnosis to radical prostatectomy on cancer control: Can surgery be postponed
- 6) Westerman ME, et al. Impact of time from biopsy to surgery on complications, functional and oncologic outcomes following radical prostatectomy. Int Braz J Urol. 2019;45(3):468-477.
- 7) Kumar S, et al. Neo-adjuvant and adjuvant hormone therapy for localized and locally advanced prostate cancer. Cochrane Database Syst Rev. 2006(4):CD006019.
- 8) Denham JW, et al. Short-term neoadjuvant androgen deprivation and radiotherapy for locally advanced prostate cancer: 10-year data from the TROG 96.01 randomised trial. Lancet Oncol. 2011;12(5):451-459.
- 9) Kneebone A, et al. A Phase III multi-centre randomised trial comparing adjuvant versus early salvage radiotherapy following radical prostatectomy: Results of the TROG 08.03 and ANZUP “RAVES” trial. Int J Rad Oncol Biol Phys. 2019;105(1):S37-S38.
- 10) Parker C, et al. Timing of radiotherapy (RT) after radical prostatectomy (RP): First results from the RADICALS RT randomised controlled trial (RCT) [NCT00541047]. Annals of Oncology. 2019;30(Suppl_5):v851-v934.
- 11) https://els-jbs-prod-cdn.jbs.elsevierhealth.com/pb/assets/raw/Health%20Advance/journals/eururo/EURUROL-D-20-00649.pdf

②腎臓がん
1)cT1a腎がん(小径腎がん)の治療は延期できるでしょうか?
延期すべきです。
[解説]
腫瘍径4cm以下の小径腎がん(SRM)の自然史の観察結果の集積によって、SRMに対する治療選択肢として監視療法(AS)が成立することが明らかになってきました1)。
McIntoshらは、SRMにおいて、ASを開始してから1年後の腫瘍径の平均増加率の中央値は1.9 mm /年、1年後の治療介入の発生率は9%、2年で22%、3年で29%、4年で35%、5年で42%であり、治療介入の時期はその後の全生存割合(OS)に影響を及ばさなかったと報告しています2)。Pierorazioらは(観察期間中央値:2.1年間)、AS群と即時治療介入群の5年間のがん特異的生存率(CSS)に差はなかったと報告しています3)。
COVID-19パンデミックが落ち着くまでは、手術を延期すべきと考えられます。
- 1) 腎癌診療ガイドライン2017年度版、日本泌尿器科学会編
- 2) McIntosh et al. Active Surveillance for localized renal masses: Tumor growth, delayed intervention rates, and >5-yr clinical outcomes. European Urology. 2018;74(2):157-164.
- 3) Pierorazio PM, et al. Five-year analysis of a multi-institutional prospective clinical trial of delayed intervention and surveillance for small renal masses: the DISSRM registry. European Urology. 2015;68(3):408-415.
2)cT1b/cT2腎がんの手術治療は延期できるでしょうか?
3~6か月の手術延期は患者に悪影響を与えない可能性があります。
[解説]
Manoらは、腫瘍径が4 cmを超えるT1b腎がん患者のうち、根治的腎摘除術または腎部分切除術を受けた1278人の手術待機時間とその後の治療成績の関係を報告しています。その報告によると、全患者のうち、267人(21%)の手術待機時間は3か月以上で、82人の患者(6%)は手術待機時間が6か月以上であったが、手術待機時間の違いはCSSとは関連していなかったという結果でした1)。
Mehrazinらは、比較的大きな腎がん(平均腫瘍サイズ6.4 +/- 4.4cm; 64.7%≥pT1bおよび49.0%≥pT2)に対して根治的腎摘除術または腎部分切除を受けた患者722人のうち、64.1%は最初の来院から30日以内に手術を受け、3か月以内に手術を受けた患者は94.3%(残りの5.7%の患者は3か月以降)であり、最初の来院から1か月で手術を受けた患者群、2か月で手術を受けた患者群、3か月で手術を受けた患者群、また6か月で手術を受けた患者群の間でOSに有意な差はなかったと報告しています2)。
COVID-19パンデミックが落ち着くまでの、3~6か月の手術延期は患者様に悪影響を与えない可能性があると思われます。
- 1) Mano R, et al. The effect of delaying nephrectomy on oncologic outcomes in patients with renal tumors greater than 4cm. Urologic Oncology. 2016;34(5):239 e231-238.
- 2) Mehrazin R, et al. Growth kinetics and short-term outcomes of cT1b and cT2 renal masses under active surveillance. The Journal of Urology. 2014;192(3):659-664.
3)cT3腎がんの手術治療は延期できるでしょうか?
延期すべきではありません。
[解説]
cT3以上の腎腫瘍のある患者、特に腎静脈または下大静脈(IVC)腫瘍塞栓を有する患者の手術を遅らせることの安全性に関する報告は少ないです。これらの患者は、治療を遅らせることにより、局所進行し手術不可になる可能性や、腫瘍からの出血やIVC閉塞等の重大な合併症が起こる可能性があるため、手術は延期すべきではないと考えられます。
4)転移性腎がん患者における腫瘍減量を目的とする腎摘除術(Cytoreductive nephrectomy:CN)は延期できるでしょうか?
転移性腎がん患者に対するCNは延期しても良いと考えられます。
[解説]
SURTIME試験にて転移性腎がん患者に対する待機的腎摘除術の有用性が検討されています1)。転移性淡明細胞型腎細胞がん99例が腎摘除術後にスニチニブを投与(即時腎摘除)する群と、スニチニブ投与後に腎摘除術を施行(待機的腎摘除)する群の2群に振り 分けられました。結果、28週目の無増悪生存率は即時腎摘除群で42%、待機的腎摘除群で43%であり、統計的な有意差は認めず(P = 0.61)、副次項目であるOS中央値は待機的腎摘除群が32.4か月と即時腎摘除群の15.0か月でした。
COVID-19パンデミック状況下では、全身化学療法を先行することでCNを延期しても、患者様に悪影響を与えない可能性があると思われます。
- 1) Bex A, et al. Comparison of immediate vs deferred cytoreductive nephrectomy in patients with synchronous metastatic renal cell carcinoma receiving sunitinib: The SURTIME randomized clinical trial. JAMA Oncol. 2018.
③膀胱がん
1)膀胱鏡検査にて膀胱腫瘍がみつかりましたが、経尿道的膀胱腫瘍切除術(TURBT)を延期してもよいでしょうか?
肉眼的血尿があった場合、高リスク筋層非浸潤性膀胱がんが疑われる場合やその再発などでは、概ね6週以内のTURBTを推奨します。一方、上記でなければ3~6ヶ月の延期は許容されると思われます。
2)低リスク及び中リスク筋層非浸潤性膀胱がんの術後経過観察で、膀胱鏡検査を延期することは可能でしょうか?また、小さな再発腫瘍に対しTURBTを延期してもよいでしょうか?
低リスク及び中リスク筋層非浸潤性膀胱がん1)の場合、長期の疾患特異的死亡率は低いため2),3) 、膀胱鏡検査などの定期的検査を延期することは許容されます。また、経過観察にて1cm以下の単発の再発であれば、TURBTを6か月以内程度延期は許容されると思われます。ただし、肉眼的血尿などの症状が出現した場合には再評価が必要です。
- 1) 日本泌尿器科学会:胱癌診療ガイドライン2019年版、医学図書出版、東京、2019
- 2) Lopez-Beltran A, et al. Non-invasive urothelial neoplasms: according to the most recent WHO classification. European Urology. 2004;46(2):170-176.
- 3) Soloway MS, et al. Expectant management of small, recurrent, noninvasive papillary bladder tumors. The Journal of Urology. 2003;170(2 Pt 1):438- 441.
3)すべての高リスク筋層非浸潤性膀胱がんに対して2nd TURが推奨されますか?
高リスク筋層非浸潤性膀胱がん1)の場合、2nd TURを行うことで初回TURにてTaで8%、T1で32%に筋層浸潤がんが検出されると報告されており2)、基本的には2nd TURが推奨されます。中でも、多発するT1 high gradeや初回TURBTで筋層が採取されていない場合 は2nd TURの中止・延期は推奨されません。一方、COVID-19パンデミックの状況次第では、筋層が採取されており肉眼的に完全に切除された症例において、2nd TURを行わずBCG膀胱内注入療法を導入することは選択肢となりえます。
- 1) 日本泌尿器科学会:胱癌診療ガイドライン2019年版、医学図書出版、東京、2019
- 2) Babjuk M, et al. European Association of Urology Guidelines on Non771 muscle-invasive Bladder Cancer (TaT1 and Carcinoma In Situ) - 2019 Update. European Urology. 2019;76(5):639-657.
4)高リスク筋層非浸潤性膀胱がんに対してBCG膀胱内注入療法の中止・延期は許容されますか?
高リスク筋層非浸潤性膀胱がんの場合、15-40%に進展を認め、10-20%でがん死すると報告されており1),2)、BCG注入療法の中止は推奨されません。BCG膀胱内注入療法においては、一般的に導入療法後の維持注入が推奨されていますが、中でも最も効果に関係するのは導入療法6回注入と治療開始後3か月に行う初回維持療法3回注入(6+3)と考えられ3)、COVID-19パンデミックの状況次第ではその後の維持注入を中止することは選択肢となりえます。
- 1) Klaassen Z, et al. Treatment strategy for newly diagnosed T1 High-grade bladder urothelial carcinoma: New insights and updated recommendations. European Urology. 2018;74(5):597-608.
- 2) Thomas F, at al. Comparative outcomes of primary, recurrent, and progressive high-risk non-muscle-invasive bladder cancer. European Urology. 2013;63(1):145-154.
- 3) Kamat et al. Society for immunotherapy of cancer consensus statement on immunotherapy for the treatment of bladder carcinoma. J Immunother Cancer. 2017;5(1):68.
5)筋層浸潤性膀胱がんの診断にて膀胱全摘除術を検討していますが、手術延期は許容されますか?
筋層浸潤性膀胱がんに対する膀胱全摘除術においては、術前化学療法を行うことで予後が改善することが知られています。よって、化学療法の骨髄抑制による感染リスク上昇が治療効果を上回ると予想される場合以外は、基本的に術前化学療法を行うことが推奨されます。一方、術前化学療法を行わない場合、メタアナリシスの結果から筋層浸潤がんの診断から膀胱全摘除術までの期間が3か月を超えると予後に悪影響を与えることが示唆されています1)。よって、3か月以内の膀胱全摘除術延期は許容されると思われます。
- 1) 1) Russell B, et al. A systematic review and meta-analysis of delay in radical cystectomy and the effect on survival in bladder cancer patients. Eur Urol Oncol. 2020 ; 3(2): 239-249
④腎盂・尿管がん
1)限局性上部尿路がんの診断となりましたが、手術の延期はどの程度許容できますか?
High gradeの上部尿路がんに対する標準治療は腎尿管全摘除術ですが、これまでの報告では3か月以内の手術遅延は病理学的検査結果の悪化はみられるものの予後とは相関がみられなかったとしており1),2)、3か月以内の延期は許容されると思われます。
- 1) Waldert M, et al. A delay in radical nephroureterectomy can lead to upstaging. BJU international. 2010;105(6):812-817.
- 2) Sundi D, et al. Upper tract urothelial carcinoma: impact of time to surgery. Urologic Oncology. 2012;30(3):266-272.
COVID-19流行期の婦人科がん治療の考え方は以下の通りです:
- 1)流行の程度や地域・施設の条件により選択しうる治療法は異なります。
- 2)病態を重症(生命にかかわる、緊急性がある)、中等症(大幅な遅延は生命予後に関わる)、軽症(一定期間の治療延期や別の治療選択が予後を大きく変えない)に分類して治療の延期や治療法の変更を考慮すべきです。
- 3)同様の効果が期待できる治療であれば、通院や入院が最小限となる治療法を選ぶことを考慮すべきです。
- 4)経過観察や投薬のみの場合は電話診療や遠隔診療を活用することも考慮すべきです。
※以下に記すことは、全国的にCOVID-19感染蔓延状況となった場合の対応となります。地域の感染状況や、各医療機関の院内の医療体制は、それぞれの病院で異なります。他院へ転院して標準的な治療を受けることも考えられますので、患者と相談しながら臨機応変に対応頂くことをお勧めします。
①子宮頸がん
1)頸部細胞診の異常があった場合、直ちに精査・加療すべきか?
通常はすぐに精密検査を施行すべきですが、細胞診異常の程度により一定期間、精密検査を延期できる場合があります。ASC-US(意義不明な異常)やLSIL(軽度異形成)の場合は6か月程度、ASC-H(中等度異形成以上が否定できない)やHSIL(中等度異形成以上)、AGC(腺系の異常)やAIS(上皮内腺癌)の場合は3か月程度を上限に精密検査を施行すべきです。浸潤がんが疑われる場合は早期の確定診断と加療が必要です。
2)初期浸潤がんの場合、直ちに治療を開始すべきか?
CIN病変(異形成)では一定期間(最大3か月)治療を延期して厳重に経過観察を行うことが可能です。それ以外の場合は原則として早期治療が必要となりますが、子宮頸部円錐切除術等で完全に切除されたIA1期子宮頸がんの場合、手術の緊急性は低くなります。IA1-IA2期では最大2か月までの治療延期が考慮されますが、妊孕性温存の必要性など個々の患者の条件も加味して判断される必要があります。IB期・II期病変では最大でも1~2か月 までは延期が可能ですが、同時化学放射線療法等の別の治療法を行うことも考慮されます。同時化学放射線療法を選択する場合、極力、遅延なく施行すべきですが、通常よりも治療期間を短くした治療計画で治療を行うことも考慮されます。
3)子宮頸がんで術後治療が必要な場合、治療の延期は可能か?
再発低リスク群では、COVID-19感染が蔓延中の術後治療(術後補助療法)を延期することも考慮できます。再発中リスク群では2か月までの術後補助療法を延期することも考慮されますが、再発高リスク群では遅延なく術後補助療法を行うべきです。
4)子宮頸がん治療後の定期受診の延期可能か?
再発リスクに応じて治療後の定期受診の延期が考慮できます。受診の頻度や間隔などは病状やリスクに応じて患者と相談しながら適宜判断下さい。
②子宮体がん
1)子宮内膜異型増殖症・早期子宮体がんの場合、黄体ホルモン治療はどのように行うべきか?
子宮内膜異型増殖症ないし子宮筋層浸潤の無いIA期子宮体がん(高分化型類内膜癌)と診断され、かつ子宮の温存を希望する患者に対しては、一般的に高用量メドロプロゲステロンを用いた黄体ホルモン治療を行うことが考慮されます。COVID-19感染蔓延下の状況では、腫瘍の進行が緩徐だと予想され、多量の出血などの自覚症状が無い場合などは患者と相談しながら適宜受診間隔の調整を行うことも考慮されます。
2)早期子宮体がんの場合、手術はいつまで延期可能か?
多量の出血等の症状がない場合は、最大2か月までの延期が考慮されます。その間、黄体ホルモン治療を行うかどうかは、治療の感受性を考慮の上、患者と相談しながら判断下さい。
3)子宮体がんの術後治療が必要な場合、延期可能か?
再発低リスク群では、COVID-19感染が蔓延中の補助療法を延期することも考慮できます。再発中リスク群以上ではできるだけ遅延なく補助療法を行うべきですが、通院・入院が少ない治療法が考慮されます。すなわち放射線治療の場合は小線源療法の選択や分割照射回数の減少、化学療法の場合はpaclitaxel +carboplatinなどを選択することも可能です。患者と相談しながら適宜判断下さい。
4)進行子宮体がんや再発子宮体がんの治療はどうすべきか?
原則的には遅延なく行うべきです。できるだけ通院・入院が少ない治療法を選択することも考慮されます。効果があると考えられる場合は黄体ホルモン治療も考慮されます。病状に応じて患者と相談しながら適宜判断下さい。
5)子宮体がんの治療後の定期受診はどうすべきか?
再発リスクに応じて治療後の定期受診の延期が考慮できます。受診の頻度や間隔などは病状やリスクに応じて患者と相談しながら適宜判断下さい。
③卵巣がん
1)付属器(卵巣・卵管)切除等で主病変を摘出した後に初期卵巣がんと診断されたが、進行期を決定するために追加で手術を行うべきか?
進行期を決めるためのステージング手術は最大2か月までを目安に延期されることが考慮されます。
2)進行卵巣がんの場合にどのような治療を行うべきか?
感染蔓延による医療情勢の逼迫により、術後集中治療が必要な広範な手術が施行困難な場合は、平時であれば手術先行を選択する患者に対しても、術前化学療法を選択することが考慮されます。化学療法を先行して行うこと(最大6サイクル)で手術を延期できる可能性がありますが、これに関しては治療効果を見ながら慎重に検討する必要があります。
3)卵巣がんに対する化学療法はどう行うべきか?
効果が同等と考えられる薬剤がある場合は、より入院日数が少ない治療、通院回数が少ない治療、あるいは骨髄抑制をきたしにくい治療が推奨されます。組織型も勘案し、化学療法の効果と来院・治療のリスクを勘案して治療の是非を判断することになります。逼迫した医療情勢となった場合、優先順位の高い治療としては、進行癌における術前化学療法、BRCA変異陽性者へのPARP阻害薬、胚細胞腫瘍に対する化学療法などが挙げられます。
4)卵巣がんの治療後の定期受診はどう行うべきか?
再発リスクに応じて治療後の定期受診の延期が考慮できます。受診の頻度や間隔などは病状やリスクに応じて患者と相談しながら適宜判断下さい。
参考文献
- 1) COVID-19 and gynecological cancer: a review of the published guidelines. Int J Gynecol Cancer 2020;0:1–10. doi:10.1136/ijgc-2020-001634
- 2) ESMO management and treatment adapted recommendations in the COVID-19 era: gynaecological malignancies. ESMO Open. 2020 Jul;5(Suppl 3):e000827. doi: 10.1136/esmoopen-2020-000827.
- 3) Alternative management for gynecological cancer care during the COVID‐2019 pandemic: A Latin American survey. Int J Gynecol Obstet 2020; 150: 368–378
- 4) Recommendations for the surgical management of gynecological cancers during the COVID-19 pandemic - FRANCOGYN group for the CNGOF/J Gynecol Obstet Hum Reprod 49 (2020) 101729
- 5) Wang Y, Zhang S. Recommendations on management of gynecological malignancies during the COVID-19 pandemic: perspectives from Chinese gynecological oncologists. 2020;31(4):e68.
- 6) Uwins C, Bhandoria GP. COVID-19 and gynecological cancer: a review of the published guidelines. 2020
日本乳癌学会より作成されている「COVID-19 に伴う乳癌診療トリアージについて」をご参照下さい。
1)COVID-19蔓延の有無に関わらず、早急に手術すべき乳腺診療は何でしょうか?
術前化学療法を選択しない場合のHER2陽性乳がんまたはトリプルネガティブ乳がん、術前の化学療法または内分泌療法が奏効せずに進行する乳がん、肉腫など非上皮性腫瘍、急速に増大し悪性を疑う葉状腫瘍、皮弁除去や排膿ドレナージを要する広範な皮弁壊死や創部感染、排膿ドレナージを要する化膿性乳腺炎が該当します。
2)COVID-19蔓延の有無に関わらず、予定通り手術すべき乳腺診療は何でしょうか?
ホルモン受容体陽性HER2陰性乳がん、術前化学療法後のHER2陽性乳がんまたはトリプルネガティブ乳がんが該当します。
3)COVID-19蔓延の場合、待機手術が可能な乳腺診療は何でしょうか?
組織診断で非浸潤がんを疑う症例(Paget病を含む)、画像診断で良性腫瘍を疑う症例、乳がん手術における同時乳房再建術、インプラントまたは自家組織による乳房再建術が該当します。
http://jbcs.gr.jp/member/wp-content/uploads/2020/11/JBCS_triage20201030-3.pdf ![]()
<作成>
がん関連3学会(日本癌学会、日本癌治療学会、日本臨床腫瘍学会)合同連携委員会
新型コロナウイルス(COVID-19)対策ワーキンググループ(WG)
■WG長
寺嶋 毅(東京歯科大学市川総合病院 呼吸器内科)
■WGメンバー
【日本癌治療学会】
江藤正俊(九州大学大学院医学研究院 泌尿器科学分野)
掛地吉弘(神戸大学大学院医学研究科 食道胃腸外科)
調 憲(群馬大学大学院医学系研究科 総合外科学講座肝胆膵外科分野)
西村恭昌(近畿大学医学部 放射線腫瘍学部門)
藤原俊義(岡山大学大学院医歯薬学総合研究科 消化器・腫瘍外科学)
【日本癌学会】
清野 透(国立がん研究センター 先端医療開発センター)
高山智子(国立がんセンターがん対策情報センター がん情報提供部)
松尾恵太郎(愛知県がんセンター研究所 がん予防研究分野)
松岡雅雄(熊本大学生命科学研究部 血液内科)
三森功士(九州大学病院別府病院 外科)
【日本臨床腫瘍学会】
市原英基(岡山大学病院 呼吸器・アレルギー内科)
小林信明(横浜市立大学附属病院 呼吸器内科)
小山泰司(神戸大学医学部付属病院 腫瘍・血液内科)
姫路大輔(県立宮崎病院 内科)

